Анатомо-топографические и биомеханические особенности грушевидной мышцы
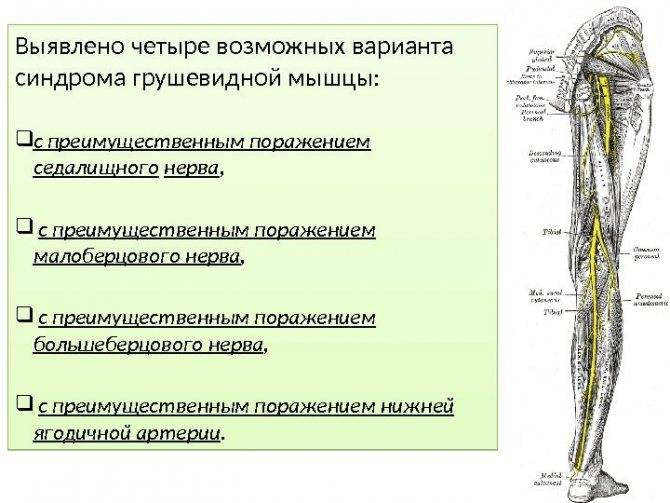
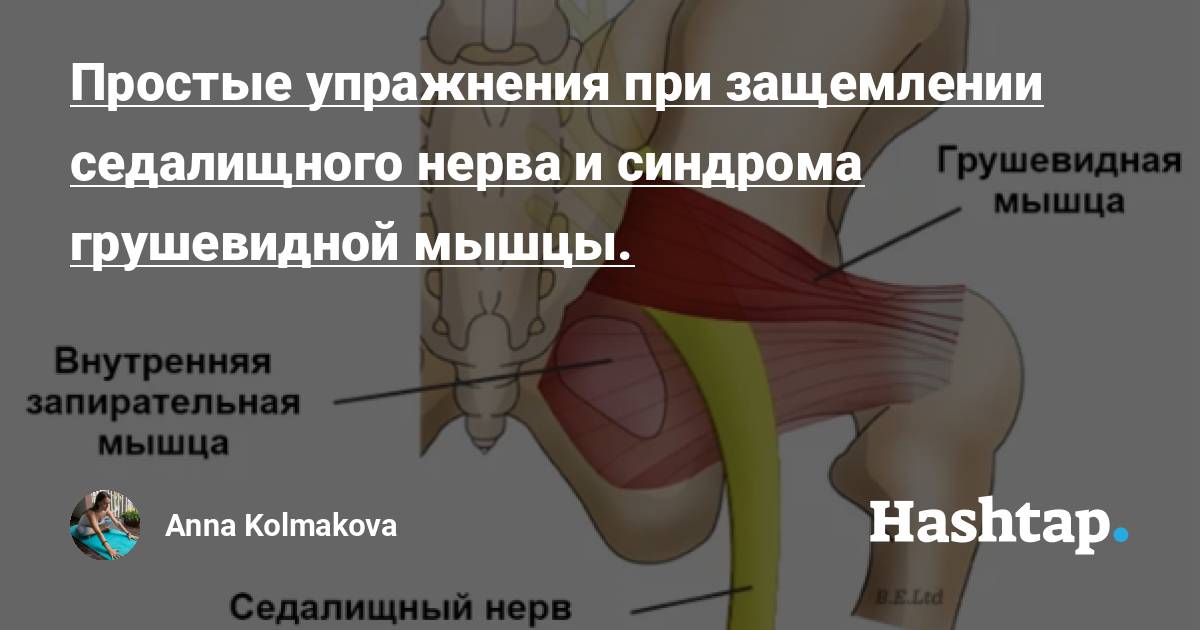
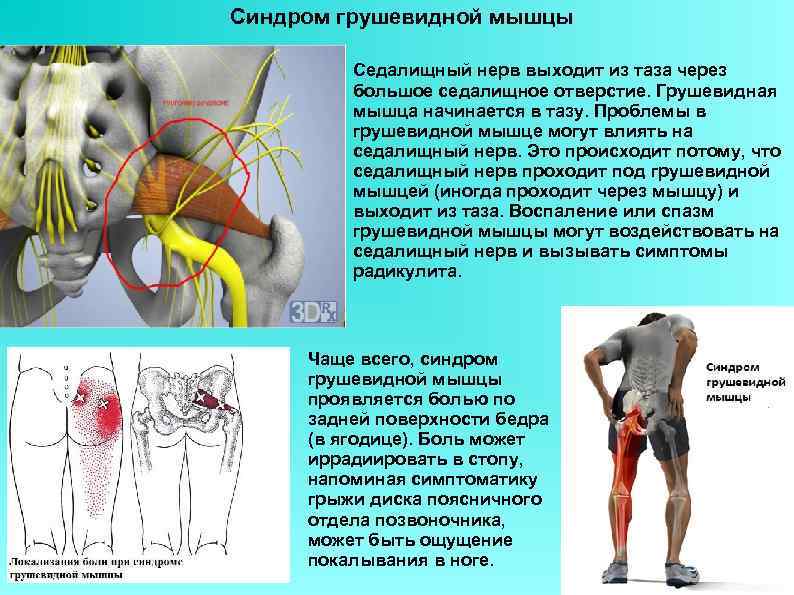
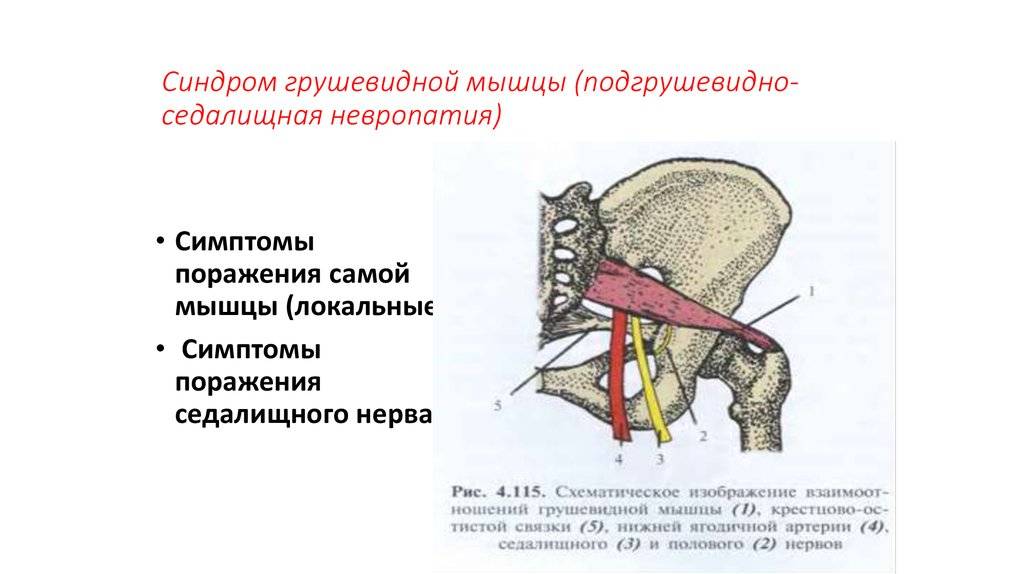
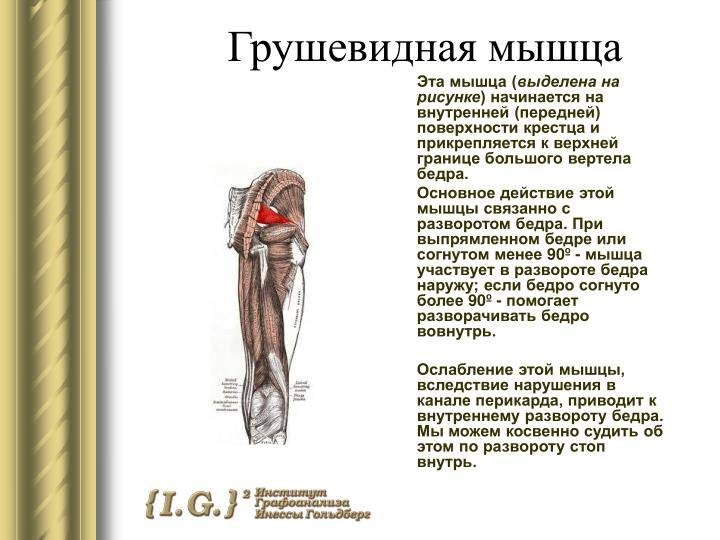
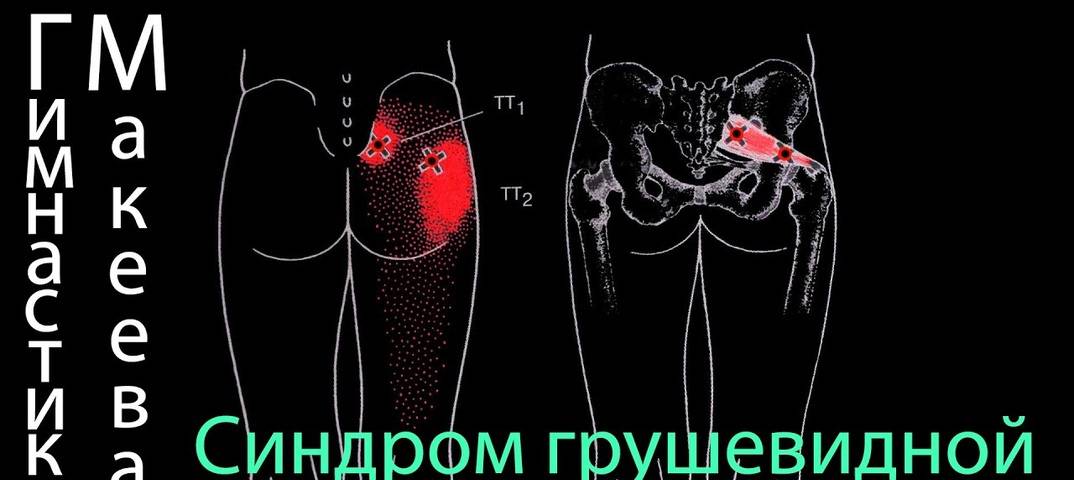
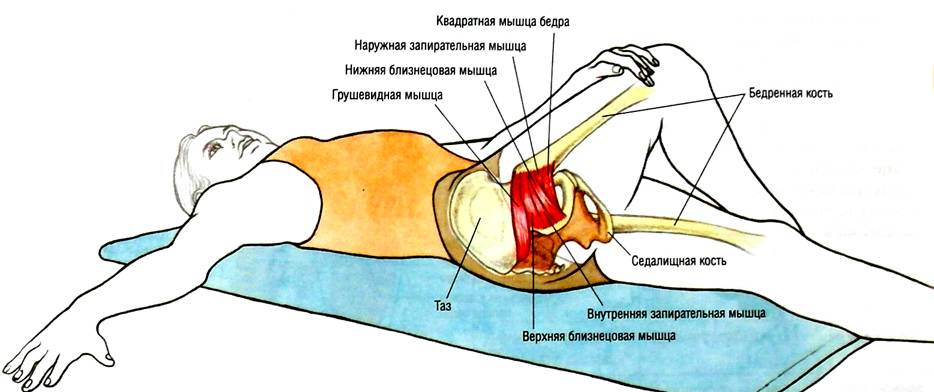
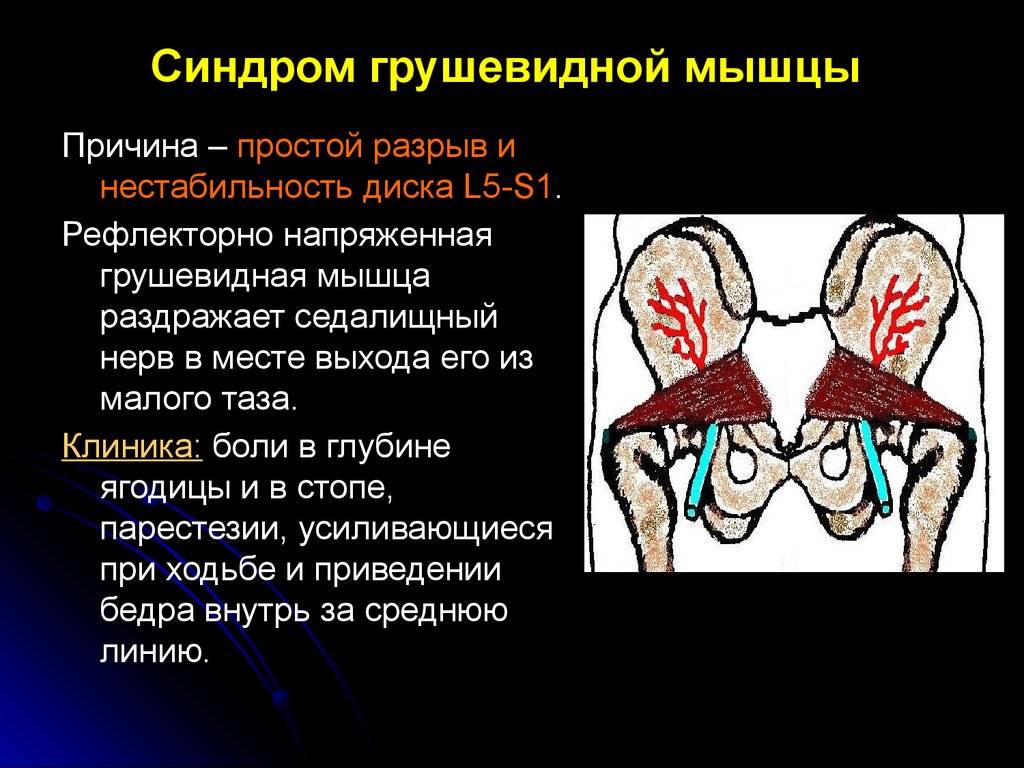
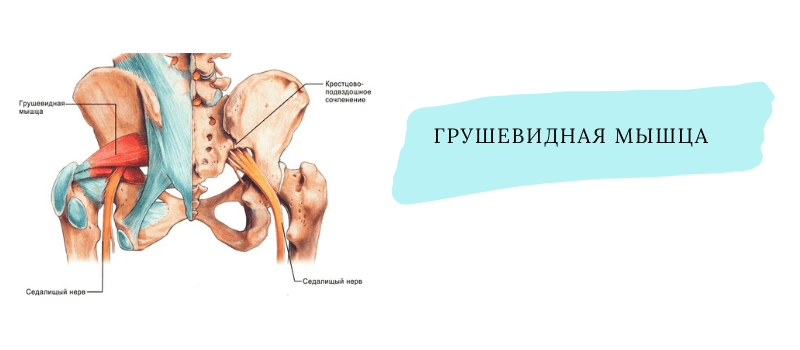
Грушевидная мышца (m. piriformis) по форме – это плоский равнобедренный треугольник. Она начинается у переднего края верхних отделов крестца, проходит через седалищное отверстие и прикрепляется к внутренней поверхности большого вертела бедренной кости. Между грушевидной мышцей и крестцово-остистой связкой проходит седалищный нерв (см. рисунок).Грушевидная мышца не занимает все седалищное отверстие, она образует верхнюю и нижнюю щель. Верхняя щель занята верхней ягодичной артерией и нервом. В нижней щели расположены нижняя ягодичная артерия и седалищный нерв. В 90% случаев сосудисто-нервный пучок проходит под грушевидной мышцей. В 10% случаев он при переходе в ягодичную область прободает грушевидную мышцу. Иннервируется грушевидная мышца ветвями крестцового сплетения из спинномозговых корешков S1 и S2. Кровоснабжение поступает из верхней и нижней ягодичных артерий.
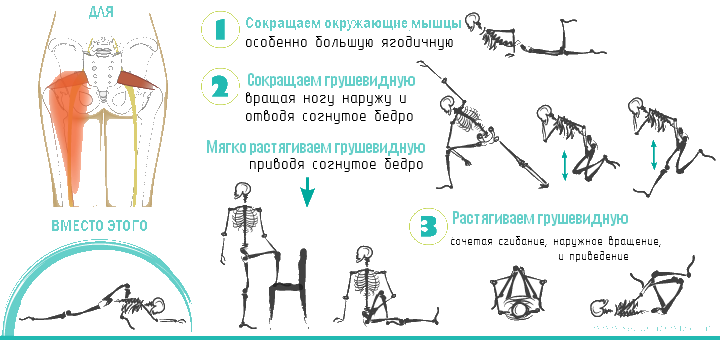
Функционально грушевидная мышца предназначена для отведения бедра и ротации его кнаружи. Она одновременно разгибает и отводит бедро, а также вращает его при резкой флексорно-абдукционной позе.
Эта мышца необходима для «приякоривания» головки бедра по аналогии с функцией надостной мышцы по отношению к головке плечевой кости. Она удерживает бедро от быстрой внутренней ротации в первой стадии бега и ходьбы.
Также с ее помощью создается косое усилие крестцу и за счет нижней части мышцы обеспечивается «стригущее» усилие для крестцово-подвздошного сочленения – тянет вперед свою сторону основания крестца, а его вершину назад.
Эта мышца способствует качанию (антинутации) крестца. Если нутирующие мышцы тянут крестец вперед, грушевидная мышца тянет назад его нижние отделы в сторону задних отделов безымянных костей.
Спазм и гипертонус грушевидной мышцы приводит к легкому растяжению ее антагонистов – аддукторов бедра. Однако они одновременно вращают бедро кнаружи и являются в этом отношении синергистом грушевидной мышцы. Частично средняя ягодичная мышца вращает бедро внутрь, также она отводит бедро, не являясь полным антагонистом грушевидной мышцы.Таким образом, в отношении функции отведения бедра все ягодичные мышцы являются агонистами грушевидной мышцы, а все аддукторы – антагонистами. Более сложными комплексами мышц осуществляются вращательные движения.
Какие препараты применяют при блокаде грушевидной мышцы?
Блокада при синдроме грушевидной мышцы подразумевает введение в воспаленную область растворов анестетиков, стероидных гормонов, либо коктейля из этих средств. Наиболее часто применяются следующие препараты:
- новокаин;
- лидокаин;
- дипроспан;
- дексаметазон.
Новокаин (прокаин) и лидокаин – препараты для местной анестезии с умеренной активностью. Хорошо всасываются мышечной тканью, быстро действуют (уже через 5-15 минут пациент отмечает облегчение состояния). Нередко становятся причиной аллергических реакций, поэтому перед применением их следует провести кожную пробу на повышенную чувствительность к действующему веществу. Новокаиновые и лидокаиновые блокады применяются при преимущественно травматической природе синдрома. Однако помимо снижения чувствительности тканей лидокаин помогает и немного уменьшить воспаление за счет снижения выброса из тканей веществ, активизирующих воспалительный процесс.
Дексаметазон и дипроспан (бетаметазон) – синтетические глюкокортикоидные гормоны, или гормоны коры надпочечников. Обладают мощным противовоспалительным и сосудосуживающим эффектами, поэтому используются при наличии у больного явных признаков воспалительного процесса в грушевидной мышце. В считанные минуты после попадания в пораженную область они снижают интенсивность боли и уменьшают отек тканей, что приводит к улучшению состояния человека. Введение этих препаратов безболезненно, зачастую не требует проведения местной анестезии, а эффект продолжителен – достигает 4-6 недель и более.

Казиева Аминат Зиявовна
Врач-невролог
Ростовский государственный медицинский университет
Стаж с 2012 года
Этиология заболевания
Главный фактор развития боли в ягодичном отделе – сдавливание седалищного нерва. Нарушение нормального функционирования этого нерва связано с перенапряжением грушевидной мышцы, которое может происходить по разным причинам:
- переохлаждение;
- неправильно поставленный укол;
- патологии позвоночника и тазобедренных суставов;
- повреждение соединительных тканей в тазовом отделе;
- интенсивные физические упражнения.
Также к причинам можно отнести ослабление ягодичного мускула вследствие травмы или защемления нервного корешка позвоночника. В данном случае грушевидная попытается взять на себя часть нагрузки большой ягодичной. В результате чего и произойдет перенапряжение первой.
Профилактика спазма грушевидной мышцы
Специфических методов профилактики патологии нет. При этом рекомендуется избегать избыточных нагрузок на мышцы и травм.
Немаловажное значение имеет своевременное обращение к специалисту. Это поможет на начальных стадиях диагностировать и лечить патологии, которые способны спровоцировать синдром грушевидной мышцы
Помимо этого, предотвратить развитие заболевания поможет соблюдение таких правил:
- избегать переохлаждений;
- не заниматься тяжелым физическим трудом;
- не находиться длительное время в положении, которое уменьшает боль.
Синдром грушевидной мышцы – достаточно серьезная патология, которая вызывает сильный болевой синдром. К нему приводит целый комплекс факторов – повышенные физические нагрузки, травмы, переохлаждение.

Патогенез
Узкой частьюгрушевидная мышца фиксируется на большом вертеле бедренной кости, а широкой – прикреплена к крестцу. Она отвечаетза внешнюю ротацию и помогает отводить бедро внутрь. Эта часть мышечных тканей проходит через седалищное отверстие. В этой зонерасполагаются нервы и сосуды.
Вследствие постоянного сокращения мышечныхтканей уменьшаются размеры подгрушевидного отверстия. Как следствие,сосуды и нервы сдавливаются. Прежде всего страдает седалищный нерв, что влечет сильный болевой синдром.
Помимо этого, сдавливание сосудов нарушает кровообращение в нервном стволе. Это считается дополнительным фактором в развитии ишиалгии.
Причины возникновения
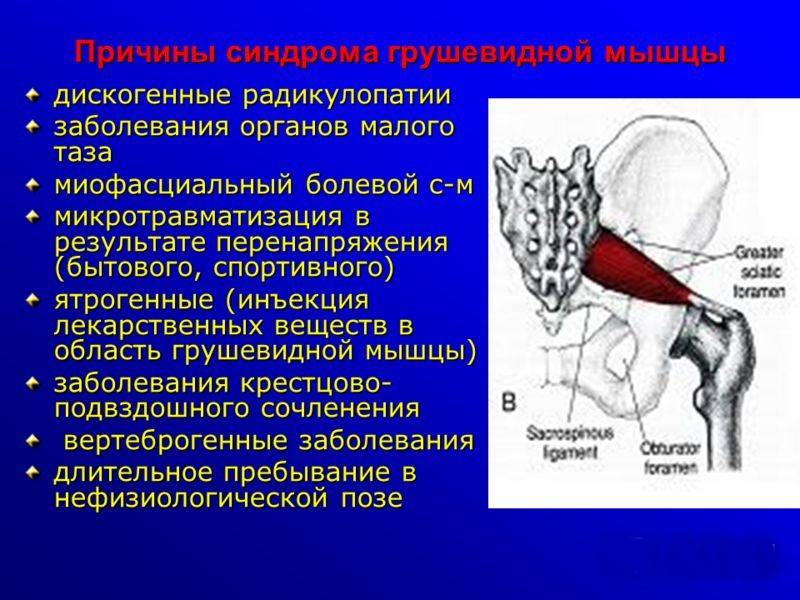
Болезнь провоцируют патологические изменения грушевидной мышцы:
- Повреждение.
- Воспаление.
- Фиброзирование.
- Спазм.
- Увеличение объема.
Может вызываться внутримышечными инъекциями, которые способны приводить к внутримышечному абсцессу и образованию инфильтрата. Основные этиофакторы:
- Травмы. Это может быть перерастяжение мышц, надрыв мышечных волокон, фиброз. В последнем случае мышца укорачивается и утолщается.
- Посттравматическая гематома.
- Вертеброгенная патология. К ним относится спондилоартроз, остеохондроз, межпозвоночная грыжа в поясничном отделе, спинальные и позвоночные опухоли. Раздражение волокон крестцового сплетения и спинальных корешков приводит к рефлекторному спазму.
- Воспалительные процессы, к которым относится миозит, сакроилеит, цистит, простатит, эндометриоз, аденома простаты.
- Мышечная перегрузка, возникающая при длительном вынужденном положении тазово-подвздошного сегмента. Повышенная нагрузка происходит, когда при корешковом синдроме пациент пытается принять анталгическую позу. Спровоцировать болезнь могут такие виды спорта как тяжелая атлетика, бег.
- Онкология крестцовой области и проксимального отдела бедренной кости. Она вызывает анатомические изменения структур. Неоплазии могут стать причиной спазма.
- Асимметрия таза, происходящая при укорочении нижней конечности и сколиозе.
- Ампутация бедра вводит мышцу в перманентное спастическое состояние, при котором возникают фантомные боли.
Основные причины развития СГМ
Основным фактором возникновения боли в зоне ягодиц считается сдавливание седалищного нерва. Нарушение его нормальной работы обусловлено высокой напряженностью грушевидной мышцы. Это связано с разными факторами.
К ним относят переохлаждение, неправильное выполнение инъекций, патологии тазобедренных суставов, болезни позвоночника, поражение соединительных тканей тазовой области, повышенные физические нагрузки.
Также к проблемам приводит ослабление ягодичной мышцы, связанное с травмой или компрессией нервного корешка. В такой ситуации грушевидная мышца возьмет на себя часть нагрузки большой ягодичной, что станет причиной ее перенапряжения.

Причины развития патологии
Симптомы синдрома грушевидной мышцы могут развиваться как самостоятельно, так и на фоне других мышечных патологий или заболеваний в организме. По статистике, примерно 80% всех пациентов страдают из-за патологии, развившейся на фоне других типов заболеваний.
Среди частых причин появления неприятных ощущений:
- Длительное сохранение одной и той же позы, нехарактерной для нормального состояния организма. Если вы часто сидите в неудобном положении или по каким-либо причинам вынуждены сохранять его на протяжении долгого времени, от такой привычки стоит отказаться. Бывают и ситуации, в которых у пациента попросту нет другого выхода – это случаи неправильной фиксации конечности из-за травмы.
- Синдром скрученного и кососкрученного таза. Его причины могут быть разными, к примеру разная длина ног человека. Основа для возникновения такого заболевания может скрываться и в патологиях костей таза.
- Слишком серьезные частые нагрузки. Синдром грушевидной мышцы слева часто возникает, потому что мышца оказывается перетренированной.
- Заболевания инфекционно-воспалительного характера. В этом случае спазм наступает как рефлекторная реакция вашего организма на внешние раздражители.
- Более редкие причины синдрома грушевидной мышцы – это неправильно выполненные инъекции, а также сильное переохлаждение.
Отдельно стоит рассмотреть и четыре наиболее часто встречающихся основания для возникновения этого неприятного синдрома.
Травмирование тазовой области, зоны крестца и поясницы, появление гематомы
Эти причины актуальны в том случае, если грушевидная мышца была по каким-либо причинам надорвана или на нее оказывается сильное давление. Второй случай стимулирует синдром грушевидной мышцы справа или слева под действием гематомы.
Сакроилеит
Так называют воспалительный процесс, локализованный в области крестцово-подвздошного сустава. Он может развиваться как самостоятельное заболевание, а также на фоне других болезней.
Опухолевый процесс в паравертебральных структурах и позвоночнике
При развитии опухоли начинает оказываться сильное воздействие на мышечные ткани. Нередко оказывается затронутым и нерв. Постепенно это приводит к появлению неприятных ощущений.
Остеохондроз пояснично-крестцового отдела
Такой тип заболевания чаще всего провоцирует симптомы синдрома грушевидной мышцы у женщин и мужчин преклонного возраста. Боль из-за деградации костной ткани и патологических процессов в суставах.
Показания к назначению процедуры
Блокада грушевидной мышцы выполняется для максимально быстрого купирования болевой симптоматики и облегчения состояния пациента.
Процедура рекомендуется к выполнению при следующих состояниях:
- воспалительный процесс в области седалищного нерва;
- сильная боль в результате травмы, сдавления и невралгии седалищного нерва;
- нарушениеобменных процессов;
- повышенные физические нагрузкина связочный аппарат;
- мышечные спазмы и образование контрактур.
Обезболивающий эффект в результате блокады наблюдается, спустя 5-10 минут после выполнения инъекции. В результате этого купируется не только болевая симптоматика и снижается отечность, но и нормализуется кровообращение.
Техника проведения блокады
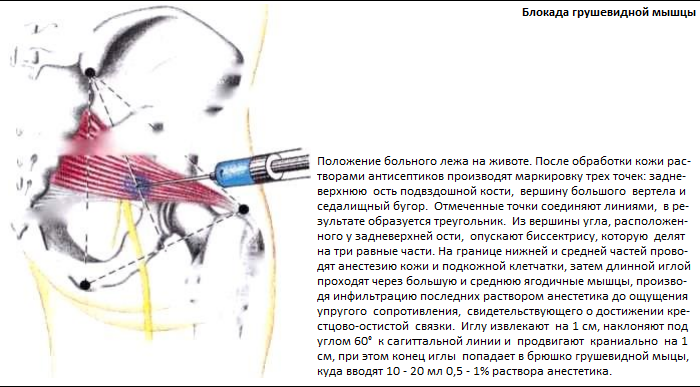
Блокада грушевидной мышцы выполняется, в соответствии со следующей схемой:
- в первую очередь врач должен успокоить пациента, объяснив ему необходимость процедуры;
- далее пациент укладывается на кушетку (на живот);
- во избежание повреждения седалищного нерва и проникновения иглыв малый таз, врач, в соответствии со специальной схемой, выделяет определенную точку для выполнения блокады;
- зона проведения инъекции и близлежащие участки тела обрабатываются антисептиком;
- проводится анестезия кожи и подкожно-жировой клетчатки в месте выполнения блокады;
- после предварительной анестезии, врач медленно вводит длинную тонкую иглучерез среднюю и большую ягодичную мышцу до появления легкого сопротивления, что указывает на достижение крестцово-остистой связки;
- затем инъекционная игла извлекается на 1 см и лекарственный раствор под небольшим углом, медленно вводится в грушевидную мышцу;
- в заключении игла извлекается, а место инъекции обрабатывается спиртовой салфеткой или раствором 70% спирта.
Для блокады могут быть использованы местные анестетики (Новокаин,Меркаин, Лидокаин и т.д.), стероиды (Дексаметазон, Гидрокртизон, Дипроспан, Кеналог и т.д.), а также другие препараты (витамины группы В, АТФ, Румалон и т.д.).
Длительность процедуры составляет от 15 до 30 минут. В течение 1-2 часов врач наблюдает за пациентом. При отсутствии отклонений он может покинуть лечебное учреждение.
Методы диагностики
Комплекс диагностических обследований проводится с целью дифференцирования воспаления грушевидной мышцы и других заболеваний с подобной симптоматикой – артритов, остеохондрозов, грыжи поясничного и крестцового отдела позвоночника, поражения подвздошно-крестцового отдела и прочих воспалительных процессов, затрагивающих зону малого таза.
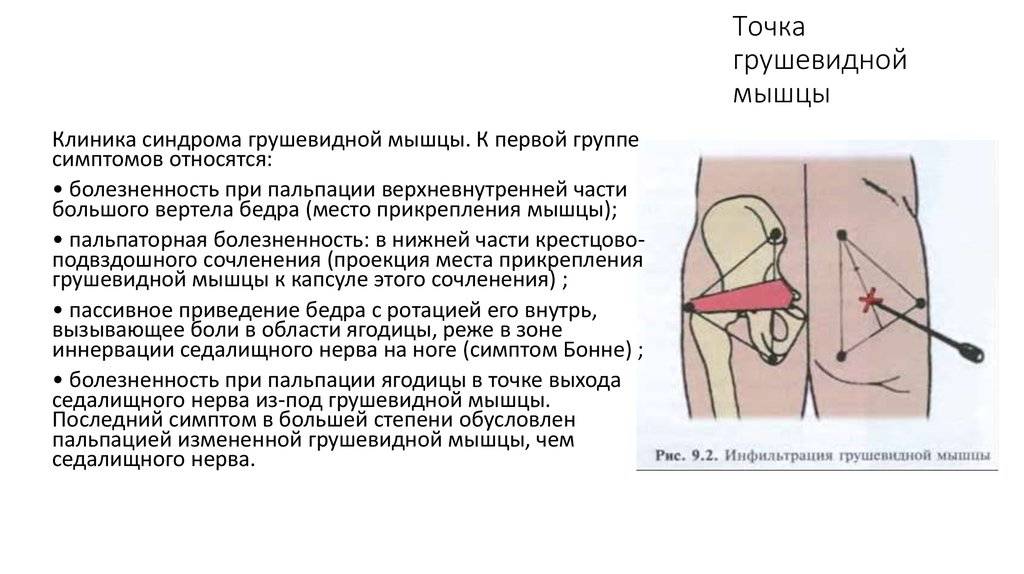
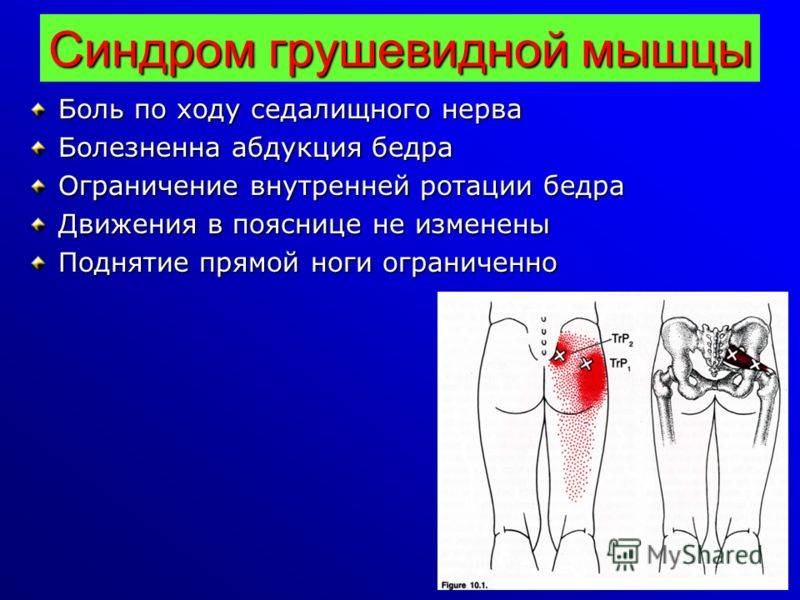
Первичный диагноз синдром грушевидной мышцы врач ставит по данным наружного осмотра. У пациента фиксируются следующие мануальные тесты:
- В положении сидя больной испытывает дискомфорт и вынужден менять позу, у него возникает трудность при забросе больной ноги на здоровую.
- Проверка силы мышц: пациент укладывается на спину, врач кладет руки ему на колени и просит раздвигать ноги через сопротивление. С больной стороны отмечается колика, быстрая утомляемость мышц до дрожи.
- Синдром Бонне: пациент укладывается на здоровый бок и сгибает ногу под углом 90°, при расслабленной ягодице снаружи пальпируется уплотнение – спазмирующая грушевидная мышца. Регистрируется боль в районе седалищного отверстия и по всей длине мышцы.
- Пробы с провокацией: пациент лежит на спине, врач поворачивает бедро кнаружи и внутрь, отмечает, есть ли болезненные ощущения, ограничена ли подвижность, как распространяется боль по седалищному нерву. При выпрямлении ноги фиксируется укорочение всех групп мышц, отвечающих за поворот бедра кнаружи. При сгибании ноги наблюдается укорочение мышечных волокон. При отведении ноги в сторону появляются боль, слабость и чувство онемения.
- Симптом Виленкина: простукивание мышцы вызывает боль в области таза, распространяющуюся на заднюю поверхность бедра.
- Симптом Гроссмана: при простукивании подвздошных костей боль отдается в ягодицы.
- В сложных случаях и спорных случаях применяются ректальное или влагалищное обследования, они признаны специалистами наиболее информативным методом диагностики. Пациент укладывается на бок, нога сгибается в колене, врач прощупывает грушевидную мышцу, отмечая ее болезненность и спазмированность. Также фиксируется болезненность при пальцевом осмотре мышц, связок и органов малого таза, при поднятии согнутого колена определяется увеличение объема тела мышцы.
Окончательный диагноз ставится на основе данных прочих видов диагностических обследований.
Инструментальные методы в диагностике состояния грушевидной мышцы практически не используются, так как не разработаны критерии, позволяющие четко назвать степень патологических изменений, не определены нормы соотношения мышцы с сосудами и нервными переплетениями в области ягодиц. Это связано с рядом анатомических особенностей:
- грушевидная мышца закрыта толщей ягодицы, поэтому обследование на миографе не дает результатов, ультразвуковое исследование затруднено из-за толстой кишки, которая проходит над зоной воспаления;
- при синдроме грушевидной мышцы не страдают крупные и средние артерии, поэтому не используется ультразвуковая допплерография.
Правда, в 2004 году группа ученых из РГМУ предложила новый метод диагностики с помощью ультразвуковой допплерографии. Для этого снимаются показатели кровотока в первой фаланге большого пальца с больной и здоровой стороны. Амплитуда кровотока с больной стороны уменьшается на 30-50%. Метод применяется не только для диагностики, но и для оценки эффективности лечения.
Некоторую информативность дает эхографическое исследование седалищного нерва. Для этого проводят эхографию со здоровой и больной стороны, чтобы иметь возможность сравнить результаты. Фиксируются изменения в диаметре нерва, усиление кровотока, что свидетельствует о наличии воспаления. Эхография не наносит вреда организму, поэтому рекомендуется для оценки результатов во время прохождения курса лечения.
КТ и МРТ позволяют исключить опухолевые образования, которые создают давление на седалищный нерв, крестцовое сплетение и кровеносные сосуды. МРТ позволяет оценить степень поражения мышц в острый и подострый период течения заболевания. На снимке хорошо видны отечность, инфильтрация и атрофия воспаленной мышцы. МРТ все чаще применяется в современной практике диагностики, так как показывает степень обструкции и стеноза ущемленных мышцей сосудов.
Если есть необходимость отмежевать синдром грушевидной мышцы от ущемления корешков нервов крестцового отдела или грыжи позвоночных дисков, проводят магнитно-резонансную томографию с введением контрастного вещества в ягодичные артерии. Такой способ позволяет зафиксировать:
- увеличение размеров мышцы;
- изменение направления ее волокон;
- изменение анатомической структуры.
На что обратить внимание при проведении ботулинотерапии
Индивидуальный подход. Доза Ботокса и место инъекции определяются врачом для каждого пациента индивидуально, с учётом характера и выраженности процесса, а также других факторов. Поэтому необходима предварительная консультация невролога, который будет проводить лечение.
Контроль. Процедура проводится под контролем электронейромиографии, КТ навигации, когда положение иглы в мышце контролируется с помощью компьютерной томографии, либо ультразвуковой диагностики.
Профессионализм
Важно, чтобы лечение проводил в совершенстве владеющий методикой ботулинотерапии врач-невролог. Иначе процедура может оказаться безуспешной и даже опасной
В Клиническом госпитале на Яузе ботулинотерапию проводят сертифицированные врачи, кандидаты медицинских наук с большим опытом практической работы.
Гимнастика для шеи доктора Шишонина
Комплекс гимнастики Шишонина для шеи включает в себя следующие упражнения:
Метроном. В положении сидя или стоя делают плавные наклоны головой влево и вправо
Осанку важно держать прямо, ухом дотрагиваются до плеча.
Пружина. Способствует растягиванию и разминанию шейных мышц
Для этого подбородок наклоняют к груди, затем поднимают вверх. В каждом положении находятся до 30 секунд. Все движения аккуратные, нельзя запрокидывать голову назад.
Взгляд в небо. Позволяет одновременно поддерживать тонус зрения и мышц шеи. Голову поворачивают в одну из сторон, затем сразу смотрят вверх, оставаясь в таком положении на 20-30 секунд. Нельзя запрокидывать голову и делать резкие движения.
Рама. Тренирует мускулатуру шейного и плечевого каркаса. Выполняется просто — подбородок смотрит на правое плечо, правая рука упирается в левое плечо. Необходимо одновременно производить надавливания рукой и подбородком на разные плечи. В процессе выполнения упражнения появляется ощущение работы мышц.
Гусь. Позволяет разрабатывать и растягивать мускулатуру мышц шеи. Делается из положения стоя. Голову следует вынуть вперед, держа параллельно уровня пола до 30 секунд. После плавно поворачивают голову в сторону правого, затем левого плеча и подмышечных впадин.
Факир. Помогает разрабатывать мышцы шейно-воротникового отдела. Руки устанавливают прямо над собой, кисти рук сцеплены. Голову плавно поворачивают в правую и левую сторону, останавливаясь в каждом положении на несколько секунд.
Самолет. Выполняется стоя, сначала правую руку поднимают вверх, левую вниз, после положение меняют. Упражнение повторяют до появления приятного, тянущегося ощущениями в шее и плечах.
Цапля. Руки в сцепленном или свободном состоянии отводят назад и слегка тянут, исключая болезненные ощущения. Одновременно подбородок тянут вверх, не запрокидывая головы назад.
Дерево. Помогает улучшать кровообращение и снимает спазмы. Для выполнения упражнения руки поднимают и тянут вверх, ладони устанавливают параллельно полу. При этом голова находится прямо, подбородок смотрит немного вверх. Важно почувствовать работу позвоночного столба и шейного отдела.
Зарядку рекомендуется делать через 1-2 часа после еды и в хорошем настроении. Все движения должны быть осторожными и осмысленными. На весь комплекс отводится 25-30 минут. В сутки можно выполнять 2-3 подхода, постепенно увеличивая нагрузку.
После восстановления общего самочувствия, гимнастику можно делать 2-3 раза в неделю для поддержания результата терапии.
Физические упражнения при остеохондрозе
Лечебная гимнастика при остеохондрозе позвоночника, в основном, лечение происходит с помощью нее, случаи, когда специалисты прибегают к хирургическому вмешательству, очень редки. Но какие упражнения можно делать при остеохондрозе2?
Самая распространенная методика — лечебная физкультура или гимнастика для спины при остеохондрозе . Лечение остеохондроза гимнастикой — очень действенный метод, но комплекс упражнений подбирается индивидуально для каждого пациента, исходя от степени его заболевания, возрастных изменений и сопутствующих заболеваний. Комплекс лечения помогает остановить изменения межпозвоночных дисков, хрящевой ткани и остановить болезнь.
Лечебная физкультура при остеохондрозе не только помогает бороться самой болезнью, но и применяется в профилактических целях. Поэтому заниматься гимнастикой по утрам и делать небольшие разминки в середине дня специалисты советуют абсолютно всем.
Гимнастика для позвоночника при остеохондрозе. Ее основные цели
На разных стадиях развития заболевания комплексы упражнений преследуют разные цели. Благодаря им больные смогут достичь расслабления мышц спины, облегчить состояние при сильной боли. Уже после первых пары месяцев занятий гимнастические упражнения при остеохондрозе помогут вам:
- мышцы станут более эластичными;
- держать осанку будет намного проще;
- будет укрепляться мышечный корсет;
- станет более заметна подвижность позвоночного столба;
- станет лучше кровообращение и обмен веществ.
Авторские методы
Помимо классических тренировок, есть и авторские методы. В их основе может лежать классическая калланетика, йога, пилатес. Все занятия можно делать дома, не обязательно посещать для этого медицинские центры. Однако наиболее очевидный эффект дают:
- Гимнастика при остеохондрозе: Полный комплекс Бутримова. Он основывается на китайских методиках и требует выполнения 2 раза в день: утром и вечером.
- Гимнастика Дикуля. Комплекс упражнений для шеи.
- Остеохондроз: Гимнастика Шишонина. Наиболее щадящий вариант зарядки для позвоночника при остеохондрозе, лишенный каких-либо противопоказаний.
Основные правила выполнения упражнений
при остеохондрозе в домашних условиях
Самое главное правило — любые курсы лечебной физкультуры подбираются только со специалистом, основываясь на ваших показаниях и степени развития болезни. Упражнения для лечения остеохондроза у больного подбираются для каждого отдела спины. Специалист учтет все сопутствующие заболевания, если они есть
Но все же важно учитывать несколько универсальных правил:3
Лечебная гимнастика при остеохондрозе — это не занятия спортом, необходимо все действия выполнять плавно и без рывков
Постоянно обращайте внимание на ваше самочувствие, упражнения не должны привести к обострению заболевания. Увеличивайте количество подходов постепенно, когда ваш организм начнет привыкать
Не применяйте лечебную гимнастику во время обострений, только во время ремиссий.