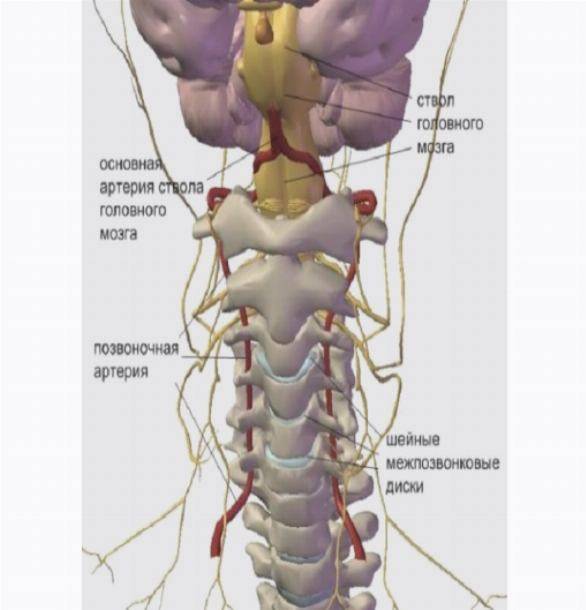
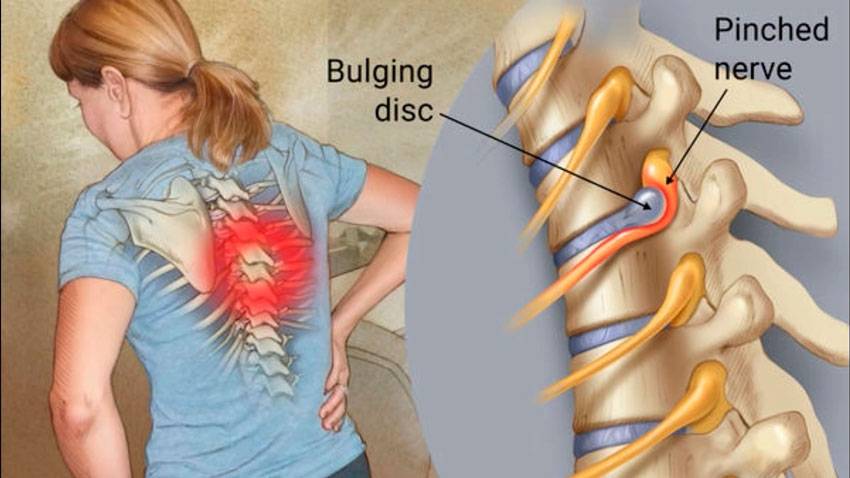
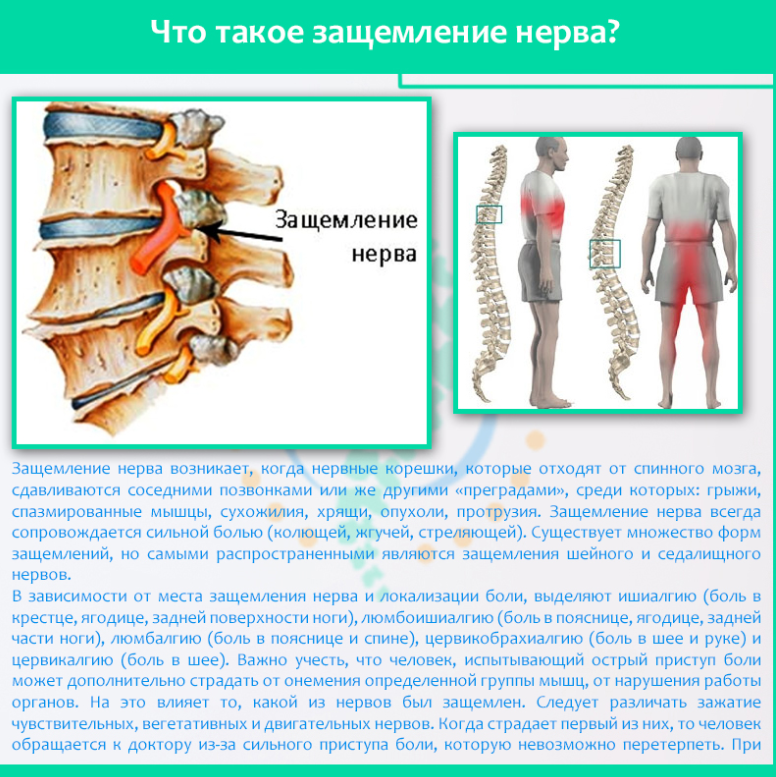
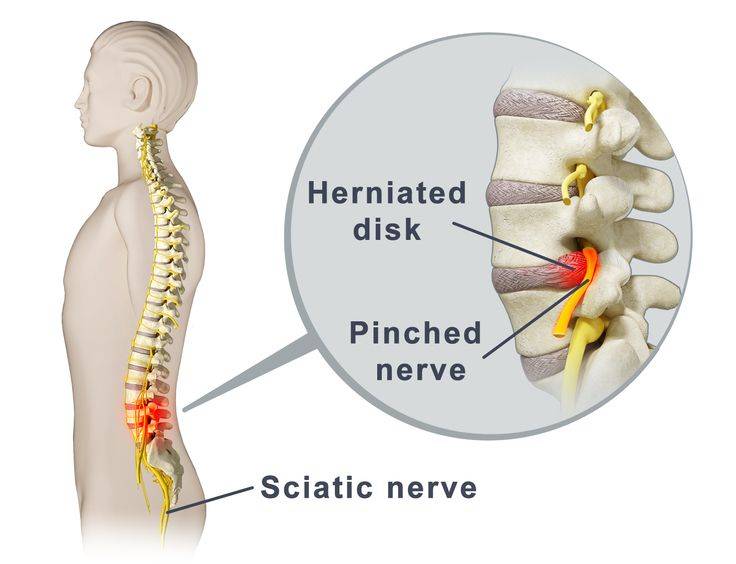
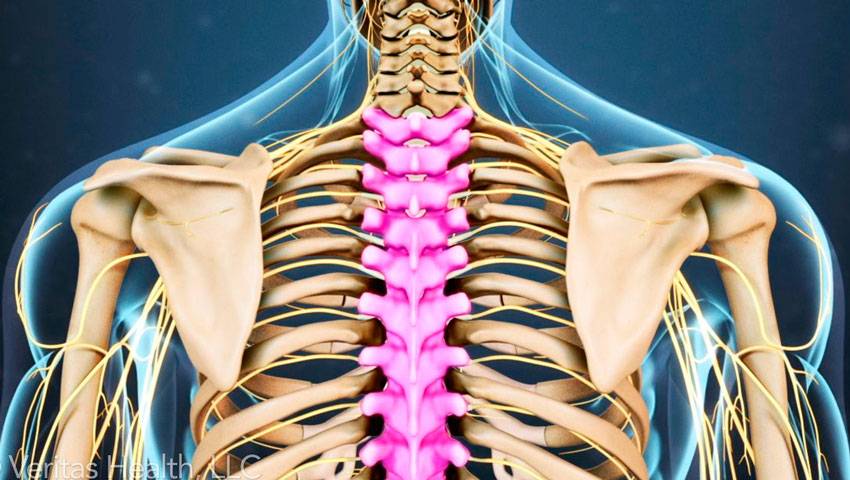
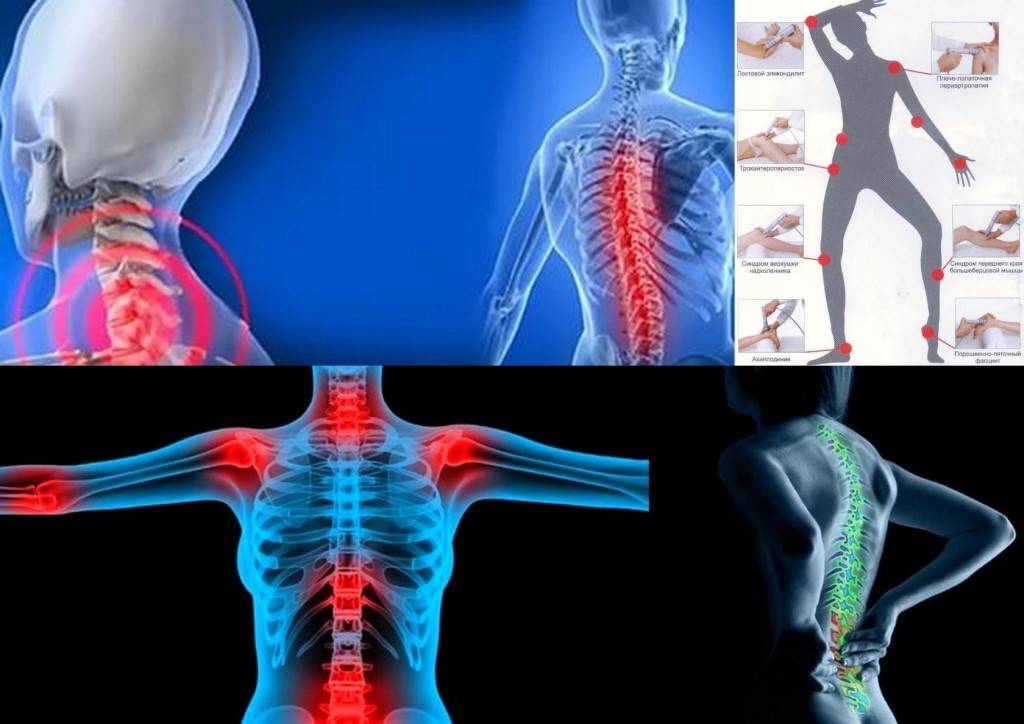
Причины болей
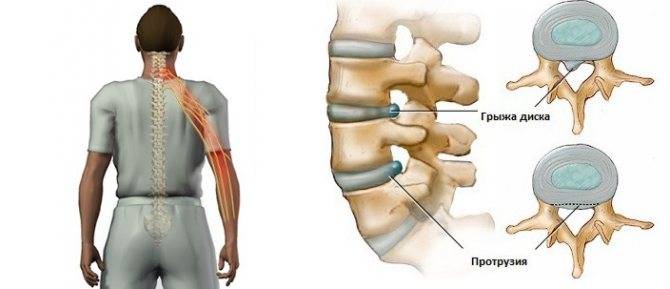
Боль под правой лопаткой сзади со спины является одной из разновидностей симптомов заболеваний внутренних органов, локализация которых находится далеко от очага воспаления.
Чтобы понимать, какие причины вызвали подобное состояние, необходимо научиться отличать патологические боли от незначительных прострелов.
Когда болезнь не виновата
Характер такой боли скорее относится к мышечным прострелам или спазмам и облегчается массажем пораженных мышц. В группе риска находятся:.
Перешагнув сорокалетний рубеж, практически каждый из нас знает причину ноющей боли в грудине и под лопаткой с левой стороны. В восьмидесяти процентах таким образом спина или сердце сигнализирует о каких-либо перебоях в своей работе или элементарном переутомлении.
Но опытному специалисту вполне по силам выяснить истинную причину неприятных ощущений в этой области.
Причины боли под правой лопаткой
О чем это говорит? Боли, локализованные под правой лопаткой сзади со спины, чаще всего являются признаками следующих заболеваний:
Также причину неприятных ощущений под правой лопаткой можно определить по характеру боли в этой области:
- Ноющая боль под правой лопаткой – это признак хронических процессов, которые развиваются в органах, расположенных далеко от локализации боли.
- Сильная боль под правой лопаткой – это симптом обострений многих заболеваний: панкреатита, холецистита, приступа печеночной колики, перфорации плевры.
- Боль отдает под правую лопатку – это возможный признак желчнокаменной болезни.
- Острая боль под правой лопаткой может быть симптомом печеночной колики, желчнокаменной болезни, дисфункции желчевыводящих протоков.
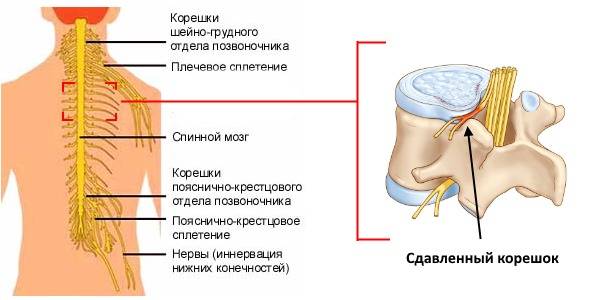
Вследствие этого явления, называемого синдромом отражения или реперкуссии, установить истинную причину таких болей бывает достаточно сложно.
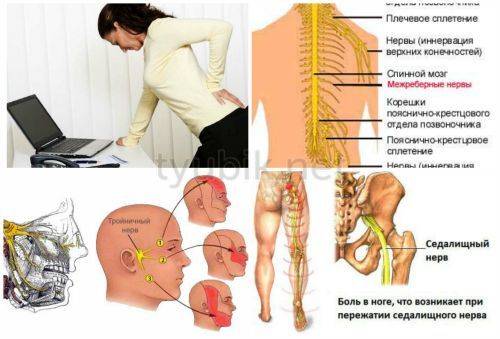
Межреберная невралгия
Широко известно такое заболевание, как межреберная невралгия. Оно проявляет себя острыми внезапными болями в спине по типу прострела, а также, расходящимися по межреберьям, тупыми ноющими болями.
Частой причиной этого явления бывает защемление корешков или вирусная нейроинфекция. Характерной для этого заболевания является болезненность при ощупывании болевой зоны, а также усиление болей при физическом напряжении, глубоких вдохах, чихании.
По результатам анализов можно судить о наличии воспаления, либо его отсутствия.
Поэтому одними обезболивающими препаратами вам не отделаться.
Жжение
Главными причинами являются:
Специалисты говорят о том, что данный признак может показывать несколько серьезных недугов, которые относятся к различным категориям заболеваний. К примеру, боль под правой лопаткой сзади со спины может быть вызвана проблемой в работе опорно-двигательного аппарата либо патологии костной ткани.
Кроме того, подобный симптом может быть признаком сбоя в работе внутренних органов, в том числе и тех, которые расположены в другой области.
Тем более, что многие причины боли под правой лопаткой сзади могут позже дать серьезные осложнения. Чтобы понять первопричину проблемы, необходимо обратиться к специалисту и пройти обследование.
На основании диагностических данных врач поставит правильный диагноз и назначит соответствующее лечение.
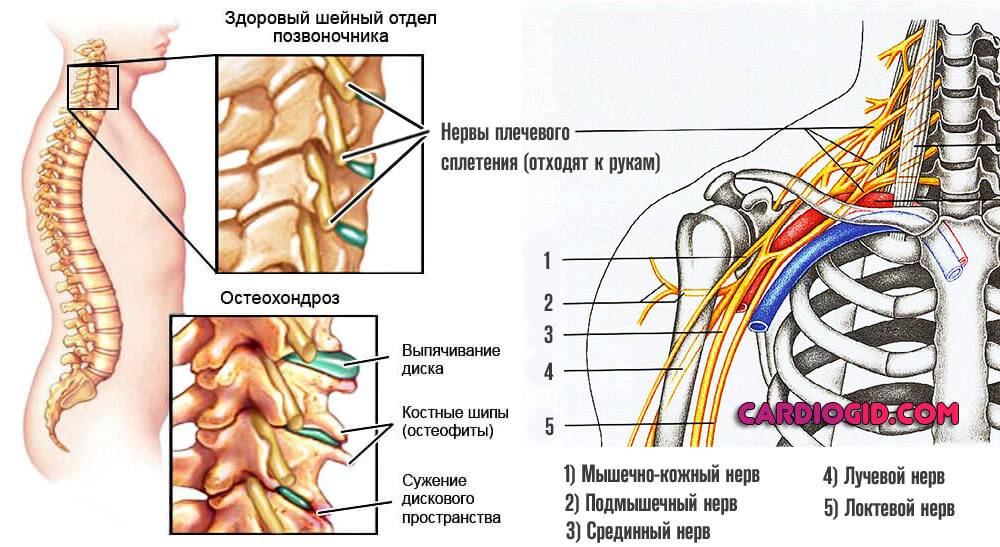
Лопатка в левой части находится в составе плечевого пояса и является частью сустава. Между ребрами располагаются окончания нервов и ветви сосудов, соединенные мышцами и связками.
К лопатке со стороны спины присоединены основные мышцы ее и левой руки.
Боль под лопаткой слева связывают:
- С заболеваниями опорно-двигательного аппарата;
- С кардиологической патологией;
- С заболеваниями бронхолегочной системы;
- С отклонениями работы желудка.
Болит под левой лопаткой при:
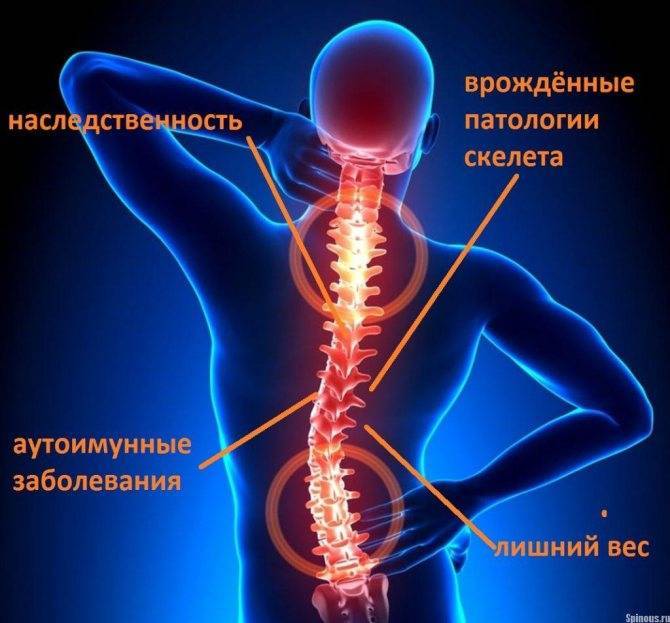
Одной из самых частых причин боли в области под левой лопаткой является нарушение нормального функционирования позвоночного столба вследствие межпозвоночной грыжи или хронического остеохондроза. Локализованная в данной области боль нередко сообщает о наличии серьезного недуга, различных сбоях в функционировании организма либо являться последствием травмы. Причины болевых симптомов можно разделить на следующие категории:
- заболевания ЖКТ, бронхов, грудной области сердечно-сосудистой системы;
- ряд процессов дегенеративного и патологического характера, протекающих в опорно-двигательном аппарате, суставах, связках и нервах, расположенных в межреберном пространстве.
Лечение боли в спине
Чаще всего пациенты не знают, к какому врачу обращаться. Комплексным лечением болей в спине занимается невролог. Именно к нему нужно обращаться при проблемах с позвоночником. Однако до приезда специалиста или визита к нему нужно оказать первую помощь при боли в спине.
Как облегчить или снять боль в домашних условиях?
Самое главное – расслабиться. Для этого нужно лечь на живот на твердую и ровную поверхность. Лучше всего – на пол. Через несколько минут надо аккуратно перевернуться на спину и поднять ноги, зафиксировав их так, чтобы бедра были под углом 90 градусов. Так вы снимите нагрузку с позвоночника.
Можно использовать противовоспалительные средства в виде мазей и кремов. После снятия болевого синдрома надо аккуратно подняться и зафиксировать болевший участок, например, перевязав шарфом или полотенцем.
Чем обезболить, если нет обезболивающих?
Снять сильную боль можно таким простым средством, как холодный компресс. Он не даст полного избавления, но облегчит состояние. Это может быть продукт из морозилки, пакет со льдом и др. Также помощь при боли можно оказать путем прикладывания греющего компресса или грелки
Только важно не перегревать больное место
Что еще помогает?
Снять дискомфорт поможет легкая физическая нагрузка, направленная на разминание мышц, усиление кровообращения. Это может быть неторопливая прогулка, упражнения на растяжение мышц.
Медицина против боли: методы врачебного вмешательства
В первую очередь устанавливается заболевание, вызвавшее боль, и начинается его лечение. Попутно для снятия дискомфорта, лечения хронической боли применяются лекарственные средства:
- анальгетики, НПВС, в редких случаях – наркотические обезболивающие;
- витамины группы В;
- миорелаксанты.
Человеку прописывается постельный режим, ношение фиксирующего корсета (например, при невралгии).
Важным этапом лечения является физиотерапия. Ее основные методики:
- электрофорез с лекарствами;
- фонофорез;
- лазерная терапия;
- магнитная терапия.
Также проводится рефлексотерапия:
- электронейростимуляция;
- приемы акупунктуры.
Эффективны при болях в спине массаж, остеопатия, мануальная терапия, ЛФК. Эти методики применяются, когда болезненность вызвана заболеваниями мышц и позвоночника, в ходе реабилитации после травм.
Профилактика как главное средство борьбы за здоровье позвоночника
В интернете часто звучит вопрос: Что делать, если замкнуло спину? Большинство опоминаются лишь тогда, когда беда уже случилась. Но человеческое тело обладает огромным запасом прочности и способности к самоисцелению. Поэтому профилактические меры помогут не допустить спазмов мышц, истончения хрящевых прослоек, возникновения грыжи, сохранят здоровую координацию движений.
Никогда не поздно начать. Восстановительная гимнастика при защемлении нерва в пояснице поможет регулировать нагрузки, научит мышцы держаться в тонусе. Мышечная ткань, как главный защитник суставов, должна оставаться активной в любом возрасте
Особенно важно сохранять активность после менопаузы, когда изменяется гормональный фон, появляется предрасположенность к плохому усвоению кальция
Регулярные тренировки с опытным наставником научат правильно обращаться со своим позвоночником, предупредят возникновение повторных приступов, вернут радость жизни, здоровье и бодрость.
Диагностика
Выявить наличие невралгии грудного отдела пациенту поможет невролог. Специалист может поставить диагноз, основываясь на данных осмотра и опроса на наличие жалоб
При осмотре особое внимание уделяется позам больного. Ведь при невралгии человек, стремясь уменьшить дискомфорт, непроизвольно старается изменить позу туловища в «безболезненную» сторону
При прощупывании проблемных точек между ребрами болью отдаются именно нижние их края. А кожа на данных раздраженных местах может частично терять чувствительность.
Важной задачей при диагностике невралгии является определение характера болей, свойственное именно для невралгии грудного отдела. При этом целью специалиста-невролога является исключение заболеваний сердца — для этого назначается электрокардиограмма и при необходимости проводится консультация с кардиологом
Для исключения болезней сердца у пациента врачи проводят электрокардиограмму
Помимо того, что симптомы невралгии схожи с проявлениями болезней сердца, их нередко можно поставить в один ряд с проявлениями болезней желудка. Например, симптомы гастрита или желудочной язвы, а также проявления острого панкреатита (воспаления поджелудочной железы) очень схожи с симптомами невралгии грудного отдела. Однако есть некоторые нюансы в характере проявления болей. При болезнях ЖКТ болезненное состояние имеет более продолжительный характер при меньшей выраженности. Также оно нередко связано именно с приемом пищи. При панкреатите боли имеют ярко выраженный двусторонний характер проявления и также в основном появляются после еды. Для исключения данных болезней проводят дополнительные исследования, такие как гастроскопия, определение количества ферментов в крови и другие узкопрофильные обследования.
Чтобы вычеркнуть из возможных причин развития невралгии радикулит, назначают рентген, а при подозрениях на грыжу позвоночника – МРТ.
Помочь в определении диагноза могут результаты МРТ и рентген грудного отдела
Межреберная невралгия грудного отдела может быть схожа в своих проявлениях и с патологиями органов дыхания, такими как пневмония, плеврит или рак легких. Для обнаружения данных заболеваний используют метод рентгенографии или компьютерной томографии.
Какие причины провоцируют недуг?
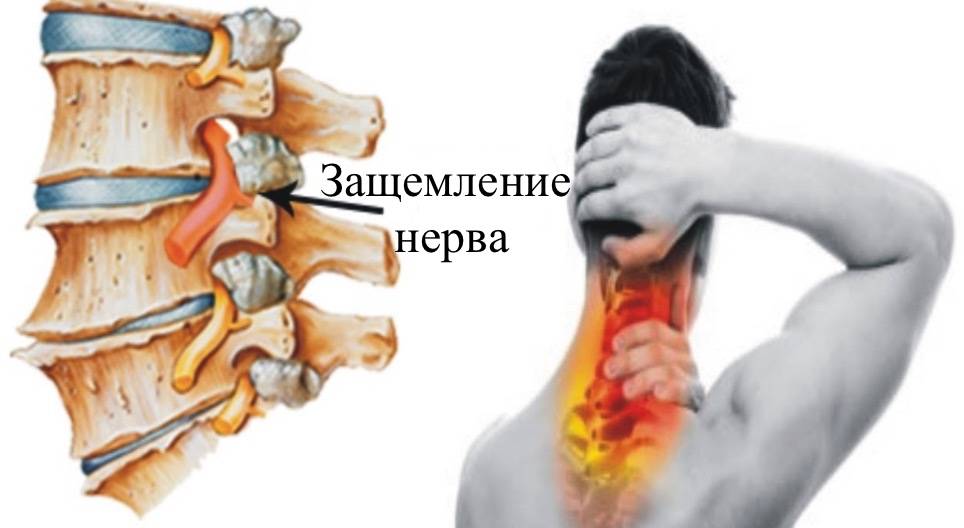
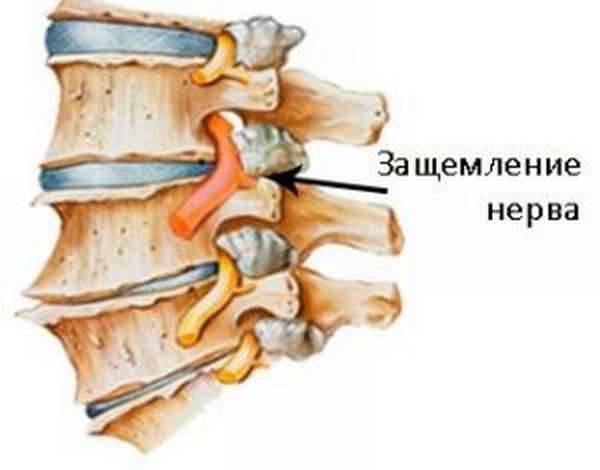
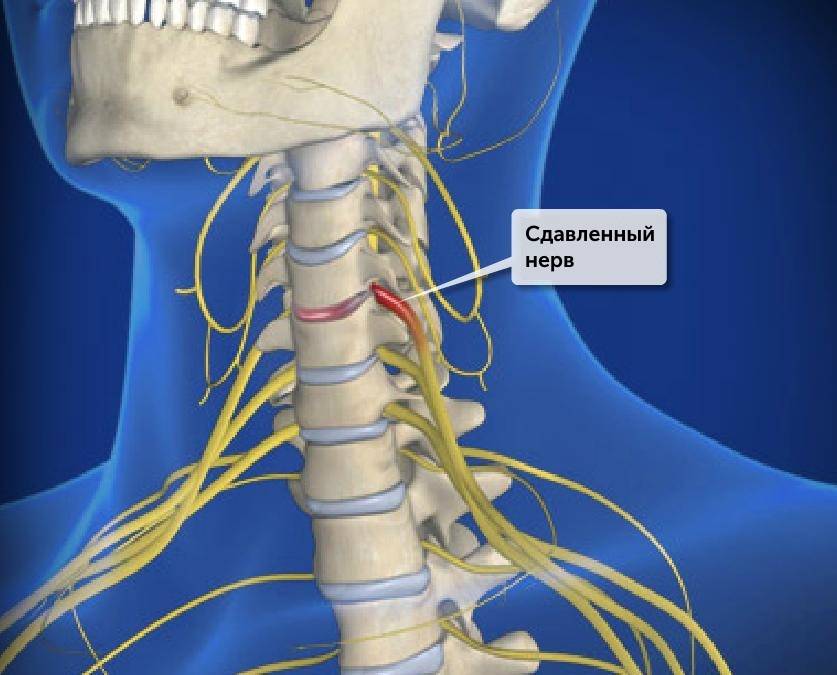
В группе риска люди преклонного возраста. Естественные процессы старения в организме не проходят бесследно для костной ткани, позвоночника, нервной системы. Это никоим образом не означает того, что молодые люди не страдают от данного недуга. Существуют и другие причины, провоцирующие защемление нервных корешков.
Нередко невралгия развивается на фоне вегетососудистых нарушений, затрагивающих не только грудную область. Практически у каждого есть эта дистония, что значительно расширяет потенциальную группу риска. Проявляется подобное нарушение метеозависимостью, то есть реакцией на изменение погодных условий, сильно выраженными головными болями.
Вегетативные нервы отличаются повышенной чувствительностью на любые моральные и психологические перегрузки. Считающие себя абсолютно здоровыми люди нередко страдают от приступов головных и межреберных болей после перенесения сильных стрессовых ситуаций.
Упражнения при болях грудном отделе позвоночника. Признаки нарушения в грудном отделе.
Watch this video on YouTube
Наиболее распространенной причиной, приводящей к защемлению нерва в области грудной клетки, является обострение такой болезни, как остеохондроз, а также вызванный проблемой со спиной повышенный тонус мышц. Эти два фактора чаще всего приводят к рассматриваемому недугу.
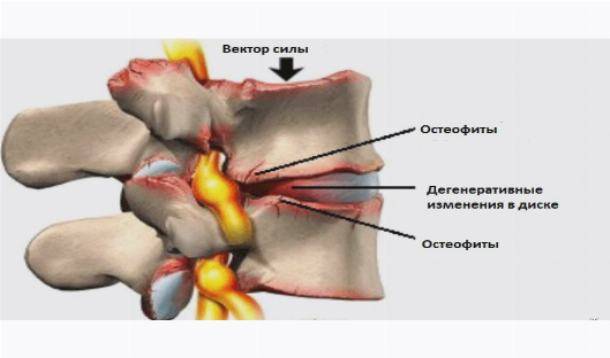
Обострение остеохондроза провоцирует сближение позвонков на фоне деформационных изменений костной ткани, что и дает толчок для зажатия нервного окончания. Гипертонус приводит к спазмам и не позволяет мышцам расслабляться, что влечет за собой пагубные последствия. Оба явления чаще всего проявляются у людей, которые имеют дело с весомыми физическими нагрузками.
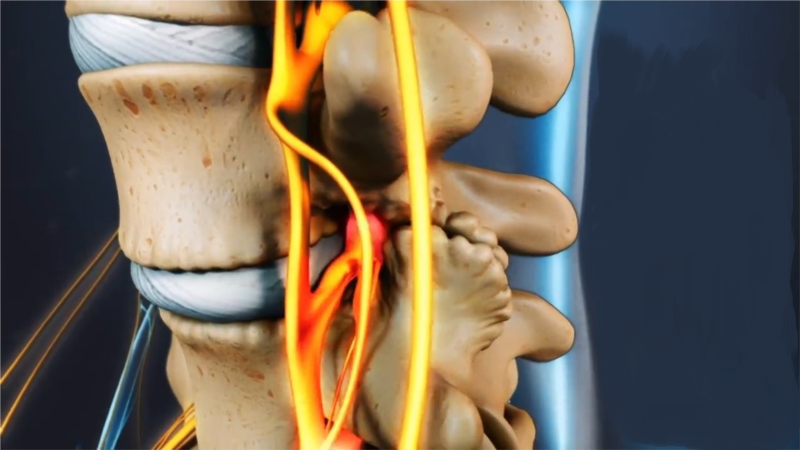
Зажатие нервного окончания — это не просто боль, но и гораздо более серьезные последствия. Происходит нарушение нормального кровообращения, что негативно сказывается на сосудистой системе, не позволяет организму получать достаточное количество важных ферментов, транспортируемых кровью. Передавливание нерва может произойти и по причине наличия грыжи в груди.
Нервы могут защемляться при принятии неудобной позы, из-за продолжительных нагрузок на спинной отдел. Предшествует проблеме развитие межпозвоночной грыжи. Людям, страдающим от остеохондроза, необходимо своевременно начинать лечение. Иначе защемления начнут происходить регулярно.
Как отличить межреберную невралгию от сердечной боли
Прежде всего, стоит сказать две вещи. Первое: надо знать, что не всякая боль в области грудной клетки связана с сердцем. Поэтому не надо сразу сильно пугаться. И второе: диагноз ставится только врачом. Если у вас закололо в груди, – это значимый повод для обращения к врачу. Врач разберётся с причиной боли. К тому же, невралгию тоже надо лечить.
Межреберная невралгия чаще всего возникает у пожилых людей, однако она встречается и в молодом возрасте (в группе риска – люди, ведущие сидячий образ жизни, а также занимающиеся плаванием). У детей межреберная невралгия может возникать, как правило, в период интенсивного роста.
Характерным признаком межреберной невралгии является сильная боль по ходу пораженного нерва. Боль может накатывать приступами или быть постоянной. Как правило, боль становится более интенсивной при вдохе, выдохе, а также любом движении, затрагивающем грудную клетку. Если надавить на область между рёбрами, где проходит причинный нерв, боль усиливается. При этом ощущается весь нерв; боль может отдавать в руку, шею, плечо, поясницу. По ходу пораженного нерва может наблюдаться онемение и побледнение кожи.
Таким образом, если при боли в области грудной клетки наблюдается зависимость от изменения положения тела, нет одышки (типичный симптом сердечной патологии), боль усиливается при пальпации, то, скорее всего, имеет место именно невралгия. Можно ориентироваться также на эффективность принятых препаратов: сердечные препараты при невралгии не помогают, но успокоительные могут дать уменьшение боли.
Однако в любом случае необходимо обратиться к врачу для постановки диагноза и получения назначений.
Как лечить?
Нужно выбирать метод лечения в зависимости от того, что предшествовало защемлению нерва в грудном отделе позвоночника. Однако существуют общие правила лечения ущемленных нервных корешков, которые позволят избавиться от неприятного состояния.
Медикаментозное лечение
Если вы обратились к доктору с жалобами на боли в спине и у вас было обнаружено ущемление, вам будет назначен перечень медикаментов. Это будут:
- спазмолитики;
- препараты для улучшения кровообращения;
- медикаменты от воспаления;
- сосудоукрепляющие.
Дополнительно могут назначаться обезболивающие в зависимости от общего состояния пациента. Как только происходит улучшение состояния, можно подключать другие методы лечения.
Физиотерапия
Физиотерапию комбинируют с гимнастическими упражнениями, которые позволяют выздороветь и в будущем профилактировать повторные ущемления. Если вы столкнулись с защемлением в грудном отделе позвоночника, вам могут назначить физиотерапию:
- ультразвуковую;
- лазерную;
- электростимуляцию мышечной ткани.
Однако все эти методы лечения можно применять только после улучшения общего состояния пациента и снятия болевого синдрома.
Хирургическое вмешательство
Как правило, во время лечения защемлений нервной ткани обходятся без оперативных вмешательств. Но они будут показаны в ряде случаев, когда улучшения состояния не наблюдается длительное время, а ситуация усугубляется. Радикальные методы лечения будут показаны в том случае, если:
- консервативное лечение не было результативным;
- боль распространилась дальше;
- мышцы начали атрофироваться;
- появились осложнения, сказывающиеся на работе внутренних органов;
- возникли патологические процессы в межпозвоночных дисках.
В такой ситуации, помимо хирургического устранения причины болей, может понадобиться операция по увеличению отверстия в межпозвонковом диске. Но чаще всего лечение медикаментами и упражнения при сильном защемлении грудного отдела позвоночника позволяют добиться желаемого результата, а операция является крайним вариантом.
Деформации позвоночника
Деформация позвоночного столба означает любое значительное отклонение от нормальных изгибов позвоночника. Наиболее распространенными являются
- Сколиоз
- Гиперкифоз
- Гиперлордоз
Существуют различные причины патологического искривления позвоночника. Некоторые дети рождаются с врожденным сколиозом или врожденные гиперкифозом.
Иногда нервные и мышечные заболевания, травмы или другие заболевания вызывают деформации позвоночника (например, церебральный паралич).
Чаще всего (до 80-85%) сколиоз встречается “идиопатический ” (без очевидной причины). Идиопатический сколиоз развивается постепенно, но может быстро прогрессировать в период роста в подростковом возрасте.
Сколиоз
Термин сколиоз был впервые использован для описания этой деформации позвоночника Гиппократом в 400 году до нашей эры. Это прогрессирующее заболевание, причина которого неизвестна (идиопатический) в 80% случаев, хотя и существуют доказательства определенной роли генетического фактора и питания. У женщин в 10 раз выше риск развития сколиоза, чем у мужчин. Сколиоз часто сопровождается скручиванием позвоночника, что приводит к деформации реберных дуг и грудной клетки. Сколиоз обычно начинает проявляться в подростковом возрасте. Консервативное лечение достаточно эффективно при 1-2 степени сколиоза. При выраженной деформации (3-4 степени) и при прогрессирующем сколиозе в подростковом возрасте рекомендуется оперативное лечение (чем раньше проводится оперативное лечение, тем отдаленные результаты гораздо лучше).
Гиперкифоз
Небольшой кифоз является естественной кривизной грудного отдела позвоночника, в то время как гиперкифоз представляет собой избыточный наклон позвоночника в грудном отделе вперед (сутулость). Гиперкифоз распространен у пожилых людей и это, как правило, связано с наличием остеопороза и перенесенных компрессионных переломов позвонков. Причинами гиперкифоза могут быть также травмы, заболевания эндокринной системы и другие заболевания. В подростковом возрасте может встречаться такой гиперкифоз, как болезнь Шейермана Мау, для которой характера клиновидная деформация трех и более позвонков в грудном отделе позвоночника. Как правило, при болезни Шейермана Мау консервативное лечение достаточно эффективно, но при угле отклонения от оси более 60градусов рекомендуется оперативное лечение.
Гиперлордоз
Лордоз это естественный изгиб в поясничном отделе позвоночника вовнутрь, а гиперлордоз является патологическим увеличенным изгибом в поясничном отделе позвоночника. Гиперлордоз обычно сопровождается ненормальным наклоном таза вперед и часто сопровождается избыточным выпиранием ягодиц. Симптомы могут включать боль и онемение, если есть компрессия нервных структур. Как правило, гиперлордоз обусловлен слабостью мышц спины, гиперэкстензией, например, у беременных женщин, у мужчин с чрезмерным висцеральным жиром. Гиперлордоз также связан с половым созреванием.
Лечение гиперлордоза обычно не требуется, если нет воздействия на нервные структуры.
Безопасны ли блокады
Любой метод лечения несет в себе определенные риски, и блокады не являются исключением. В небольшом проценте случаев (менее 5%) после процедуры могут развиваться осложнения :
- гематома (синяк) в месте инъекции;
- местные реакции в виде раздражения кожных покровов;
- кратковременное чувство онемения в зоне блокады;
- присоединение инфекции.
Чтобы минимизировать эти риски, необходимо соблюдать ряд простых правил:
- Не проводить блокаду при наличии противопоказаний, к которым относятся беременность, острая сердечно-сосудистая недостаточность, острая почечная и печеночная недостаточность, инфекционные заболевания на момент проведения процедуры, эпилепсия, повреждения и заболевания кожи непосредственно в месте инъекции.
- Проводить процедуру должен специально обученный врач и только в стенах медицинского учреждения.
- Соблюдать правила асептики и антисептики при процедуре.
- Следовать дальнейшим указаниям врача после проведения блокады.
Общий процент осложнений после блокад в позвоночник минимален и сопоставим с рисками при других медицинских вмешательствах, в то же время данный метод отличается высокой эффективностью и обеспечивает быстрое устранение боли, поэтому продолжает активно применяться в медицине.
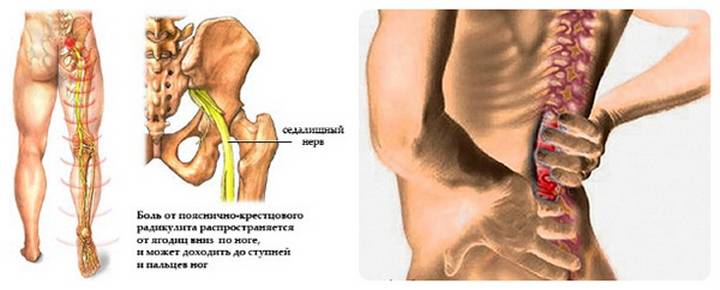
Симптомы и причины боли
Обычно болезненные ощущения проявляются на достаточно широкой площади. У больного может неожиданно сильно заколоть в пояснице или ноге. При этом участок кожного покрова в этой области может потерять чувствительность и покрыться мурашками.
Среди причин возникновения болей можно выделить:
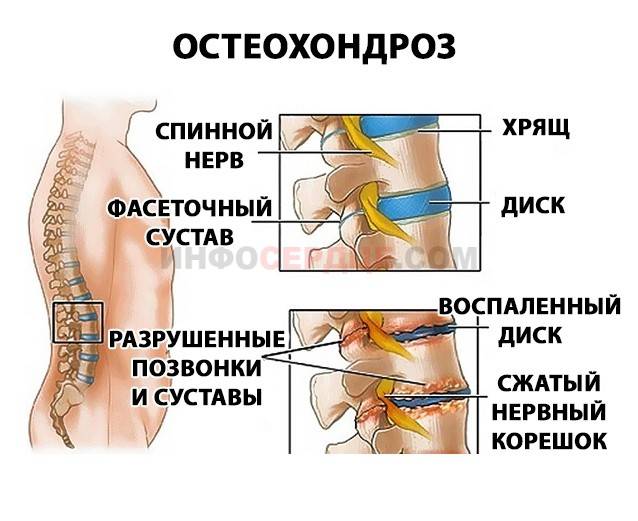
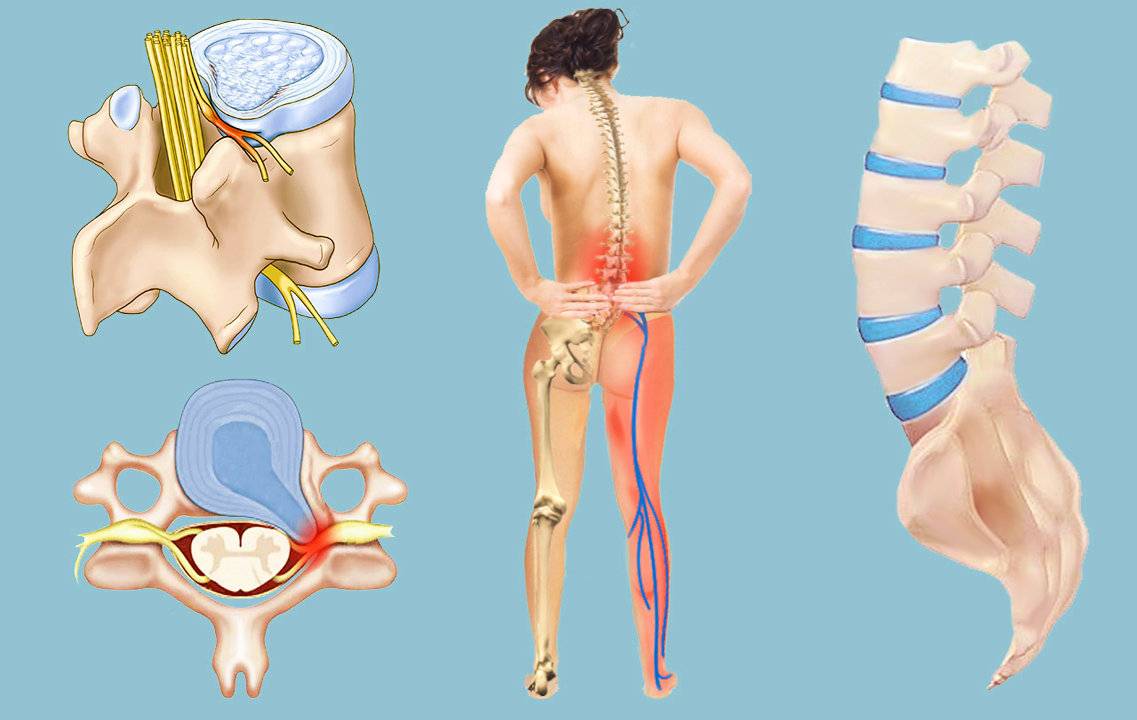
- Грыжу межпозвоночного диска. В результате слишком сильного давления на позвоночник происходит его деформация и компрессия нервных корешков. У многих больных с межпозвонковой грыжей, в особенности поясничного отдела позвоночника, начинаются проблемы и с седалищным нервом.
- Воспаление. Как и другие нервы в теле человека, седалищный подвержен образованию воспалительных процессов. Их катализатором могут стать травмы, смещения позвонков, острые и хронические заболевания.
- Защемление. Чаще всего наблюдается на фоне травм, но также может стать следствием грыжи, остеохондроза и других заболеваний.
К возникновению болезненных ощущений могут привести сразу несколько факторов:
- Резкое поднятие тяжестей. Непривычное для опорно-двигательного аппарата пациента поднятие тяжестей вполне может стать причиной возникновения перечисленных выше недугов. Помимо этого, грыжа, защемление или воспаление вполне может развиваться и от длительных нагрузок на позвоночник. Потому в группу риска попадают люди, работающие с большими тяжестями – спортсмены, грузчики, строители.
- Остеохондроз. В случае наблюдения у пациента данного недуга, позвоночник покрывается множественными наростами, которые начинают оказывать давление на нервные корешки. Итог такого давления предсказуем – появление стойкой боли, которую невозможно устранить без профессионального лечения.
- Спондилез. Еще одно заболевание, которое может привести к тому, что седалищный нерв потребует лечения, причем незамедлительного.
- Нарушение работы крестцово-позвоночного сустава. В такой ситуации также может появляться боль, так как крестцово-позвоночный сустав располагается в непосредственной близости от самого нерва.
Наличие грыжи, защемления или воспаления можно определить по нескольким важным симптомам:
- Снижение рефлексов – ахилловова, коленного и подошвенного;
- Ощущения покалывания и жжения в ноге;
- Слабость в мышцах ноги и онемение конечностей;
- Сильные болевые ощущения покалывающего свойства.
Это далеко не все причины боли в седалищном нерве. В любом случае, прежде чем назначить лечение, специалист должен правильно выбрать метод диагностики самой причины возникновения неприятных ощущений.
Лечение
Межреберная невралгия требует комплексного и нередко длительного лечения, включающего в себя медикаментозное воздействие, физиотерапию, массаж и т.п.
Медикаментозная терапия
В острой фазе заболевания терапия направлена на купирование болевого синдрома и улучшение состояния пациента. В зависимости от конкретной клинической ситуации назначаются:
- нестероидные противовоспалительные препараты (НПВС): средства на основе диклофенака, нимесулида, ибупрофена мелоксикама и их производных; используются в таблетированной, инъекционной и местной (кремы, мази, пластыри) форме;
- анальгетики: анальгин и средства на его основе; как и НПВС, снимают болевой синдром;
- миорелаксанты для устранения мышечного спазма: мидокалм и т.п.;
- витамины группы: мильгамма, нейромультивит и т.п.; необходимы для восстановления нормальной работы нервных волокон;
- седативные средства для уменьшения психоэмоциональной составляющей боли и улучшения сна.
При необходимости дополнительно могут быть назначены:
- противосудорожные средства: тормозят прохождение болевых импульсов;
- антидепрессанты для снятия напряжения;
- антигистаминные и диуретики: снимают отечность тканей, особенно актуальны при защемлении нервных корешков;
- противовирусные препараты при опоясывающем лишае;
- глюкокортикостероиды при стойком болевом синдроме и тяжелом воспалении, не снимающимся более мягкими средствами.
Физиотерапия и лечебная физкультура
Физиотерапевтические процедуры назначаются после стихания острого болевого синдрома. Ускорить выздоровление помогают:
- УВЧ;
- рефлексотерапия;
- магнитотерапия;
- электрофорез;
- лазерное лечение;
- парафиновые аппликации;
- грязелечение.
Эти процедуры способствуют улучшению кровообращения и обмена веществ в пораженной области и ускоряют регенерацию нервной ткани.
Упражнения лечебной физкультуры назначаются после полного выздоровления. Основная цель гимнастики – разгрузка мышц спины. Комплекс разрабатывается индивидуально. Первые занятия должны проходить под наблюдением специалиста, в дальнейшем допускаются домашние упражнения.
Другие методы лечения
Поскольку очень часто причиной межреберной невралгии является патология позвоночника и спинного мозга, в качестве дополнительных методов воздействия очень часто используются:
- иглоукалывание;
- мануальная терапия;
- лечебный массаж, в том числе с использованием согревающих средств;
- массаж Шиацу (точечный);
- остеопатия;
- подводное вытяжение и другие методики.
Как и все лечебные процедуры, эти методики используются только в условиях клиники и проводятся специалистами с медицинским образованием и соответствующим сертификатом.
Восстановление после защемления в поясничном отделе
Чтобы освободить защемленный нерв в пояснице, недостаточно медикаментов и диеты. Необходим комплекс дополнительных занятий. Физиотерапевтические процедуры могут сочетаться с массажем, специально разработанным для восстановления при защемлении нерва в пояснице. Используются также грязелечение, лечебная гимнастика. Все меры направлены на восстановление подвижности, укрепление мышц, улучшение кровоснабжения.
Специальные упражнения на разработку поясницы при защемлении нерва состоят из лёгких каждодневных занятий, плавания (обязательно в условиях комфортной температуры воды). Категорически нельзя перегружать спину. Пациент должен получать удовольствие от выполнения приёмов, тогда он привыкнет вести подвижный образ жизни и получит от него пользу.
Помимо занятий ЛФК с тренером, полезно выполнять некоторые движения дома, в качестве зарядки. Самые простые из них:
- наклоны вперёд, в стороны (амплитуда небольшая);
- ходьба с подтягиванием коленей вверх;
- махи ногами (выполняется лёжа, стоя);
- сгибание и подтягивание к груди коленных суставов (выполняется лёжа);
- обхватив колени руками, прокатывание на спине вперёд-назад;
- скручивание туловища вправо, влево (лёжа на коврике).
Каждый сеанс длится не менее десяти минут. При этом улучшается приток крови, отток лимфы, расслабляются мышцы, усиливается снабжение тканей кислородом.
Гимнастика принесёт пользу любому человеку, который жалуется, что у него заклинило спину в пояснице и он не знает, что делать в таких случаях. Если нет серьёзных патологий, регулярные занятия послужат хорошей профилактикой.
Массаж и мануальная терапия при защемлении нерва спины должны проводиться специалистом с медицинским образованием. Обращаться нужно только к профессионалам, чтобы не сделать хуже.
Почему не все соглашаются на блокаду в позвоночник
Каждый человек по-своему объясняет отказ от проведения процедуры. Наиболее частыми страхами являются:
- Страх боли от укола иглой. Некоторые люди думают, что делать блокаду очень больно.
- Страх навсегда потерять чувствительность или лишиться двигательных функций из-за того, что заденут спинной мозг при блокаде.
Некоторые страхи оказываются настолько сильными, что избавиться от них без помощи психотерапевта оказывается непросто, однако в большинстве случаев проблему удается решить после общения с врачом, который будет проводить блокаду. Специалист подробно расскажет обо всех особенностях метода, после беседы многие предубеждения исчезнут сами собой.
Лечение хронического панкреатита
Ответ на вопрос “как вылечить хронический панкреатит” даже для современных врачей остается открытым. Схема лечения определяется врачом для каждого отдельного случая. Главное – терапия должна быть комплексной, воздействующей на главную причину болезни.
Лечение хронического панкреатита включает2,3,4:
- немедленный отказ от вредных привычек. Курение и злоупотребление крепкими алкогольными напитками обостряют течение воспалительного процесса и способствует последующему развитию заболевания;
- строгое соблюдение диеты. Повседневный рацион должен содержать высококалорийную пищу, без острых блюд, соли и сахара в чистом виде. Принимать пищу следует часто, небольшими порциями. При обострении хронического панкреатита назначается лечебное голодание, которое поможет остановить секрецию поджелудочной железы и ослабить боль. После 1-3 “голодных” дней пациента переводят на специальную диету;
- основная терапия. В данном случае речь идет о приеме препаратов следующего типа: спазмолитики и анальгетики, антисекреторные и дезинтоксикационные лекарственные средства. Лечение проводят под наблюдением врача с точным соблюдением указаний;
- прием ферментных препаратов, задача которых – компенсировать нарушенную работу поджелудочной железы. Дело в том, что поджелудочная железа не восстанавливается (это не печень), и потому работать в полную силу при хроническом панкреатите уже не сможет. Именно поэтому первой линией терапии являются ферментные препараты, которые должны приниматься пожизненно. Примером ферментного препарата, назначаемого при хроническом панкреатите, является Креон;
- комплексную терапию. Может включать прием спазмолитиков или анальгетиков, антисекреторных и дезинтоксикационных лекарственных средств. Терапию проводят под наблюдением врача с точным соблюдением указаний;
- прием противовоспалительных и болеутоляющих средств, облегающих самочувствие пациента;
- фитотерапия, которая может назначаться в период ремиссии только по назначению врача.
Что делать, если обострение панкреатита застигло внезапно, а скорая помощь еще не прибыла? До приезда врачей нужно лечь, постараться максимально расслабить мышцы живота и приложить к больному месту грелку с холодной водой. Не стоит принимать обезболивающие препараты и любые другие медикаменты – это помешает правильной диагностике. И, конечно же, под строгим запретом любая еда и напитки, даже простая вода, ведь любая пища или жидкость могут спровоцировать усиление боли3.