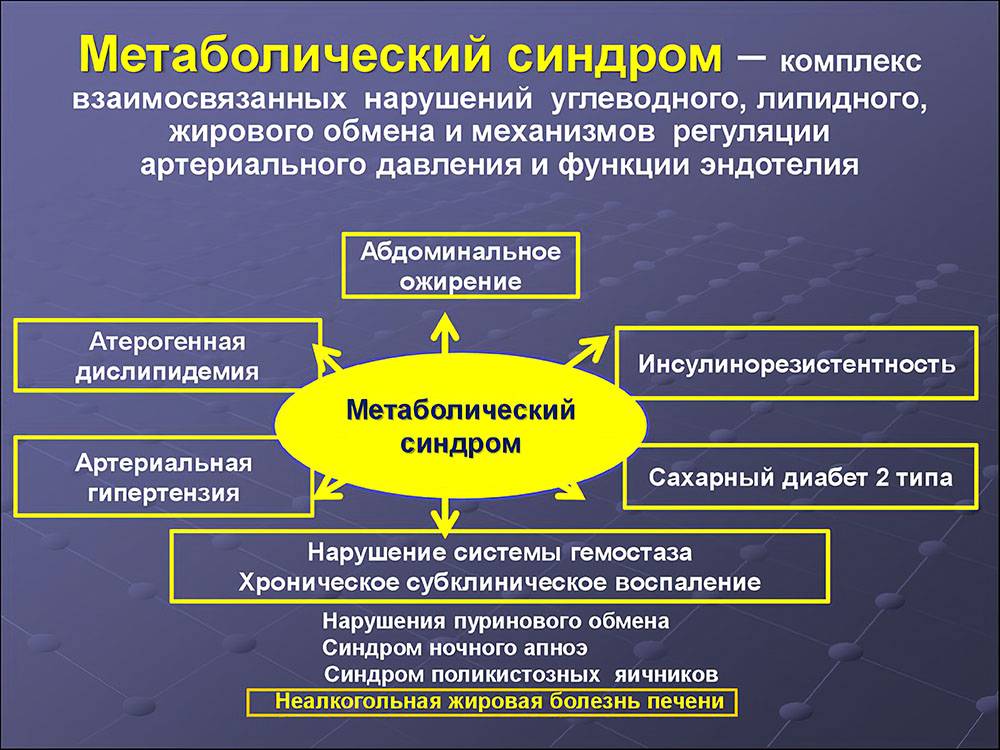
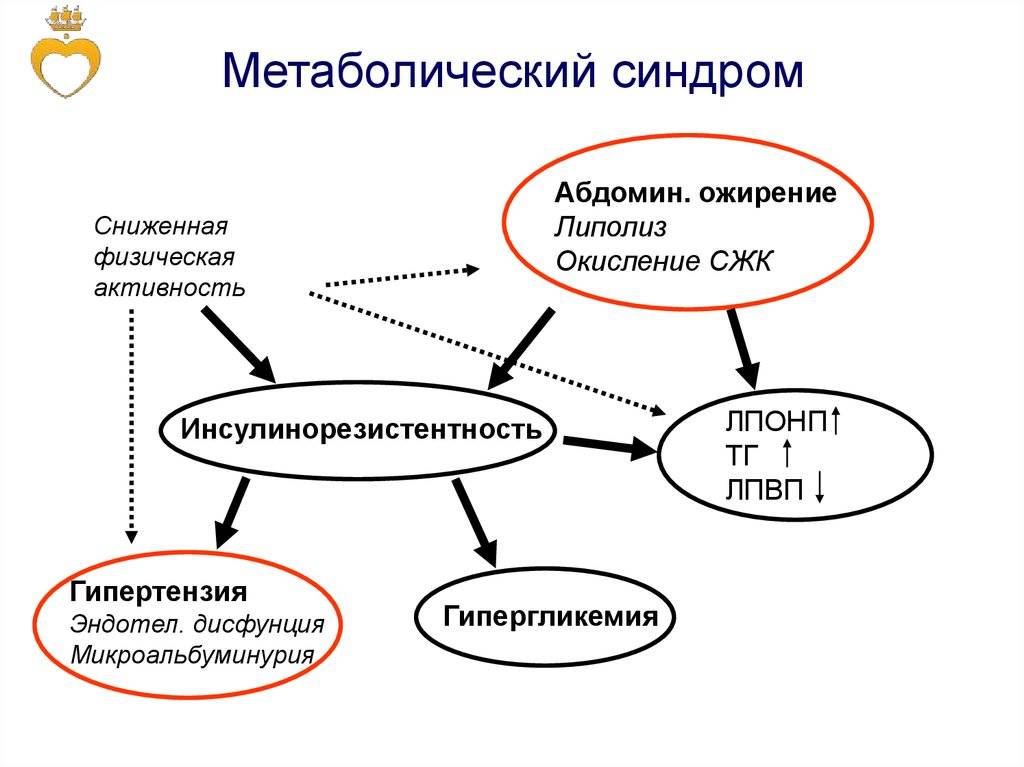
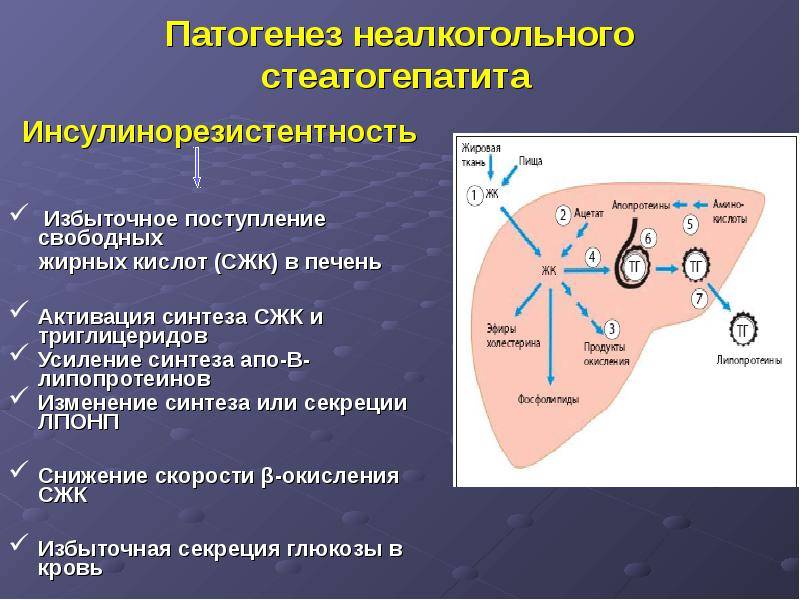
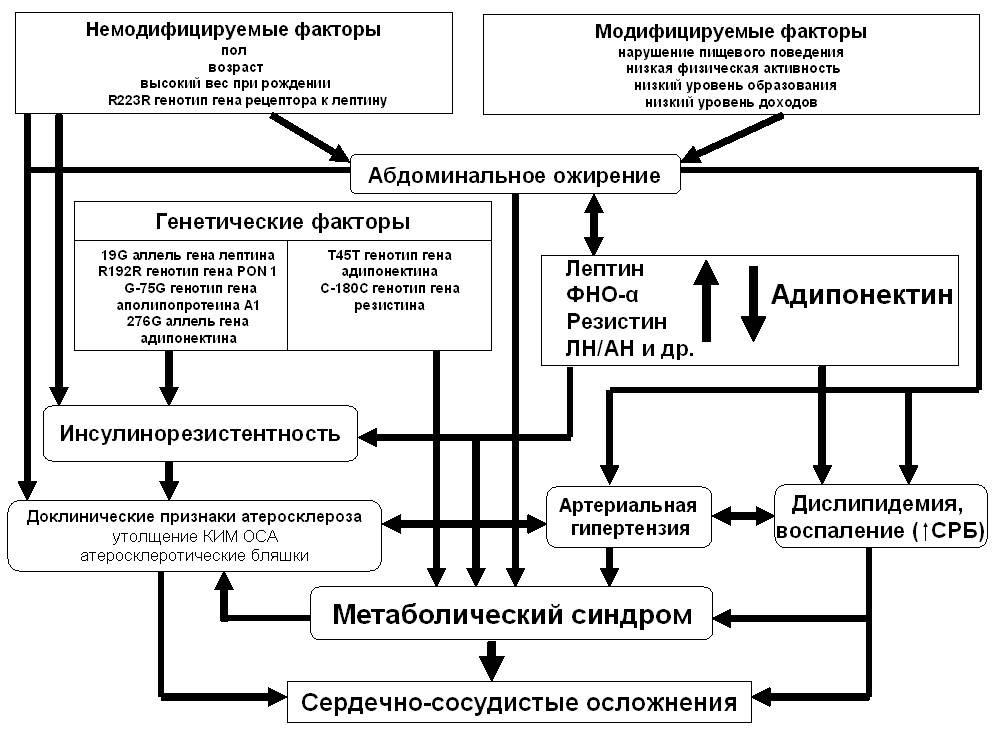
Почему возникает метаболический синдром.
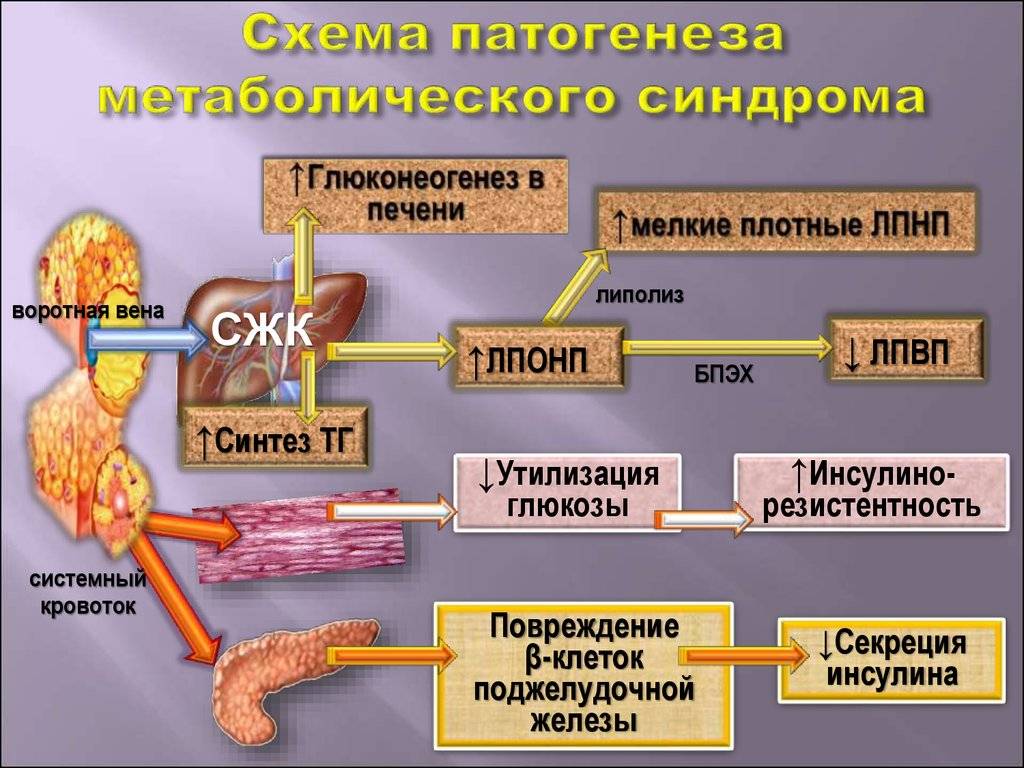
Инсулин выполняет много функций. Он связывается со специфическими рецепторами на мембранах, после этого глюкоза из межклеточного пространства начинает поступать в клетку. Гормон будто открывает дверь для главного источника энергии, глюкозы. Если специфические рецепторы перестают реагировать и связывать инсулин, то он остается в кровяном русле, как и молекулы глюкозы.
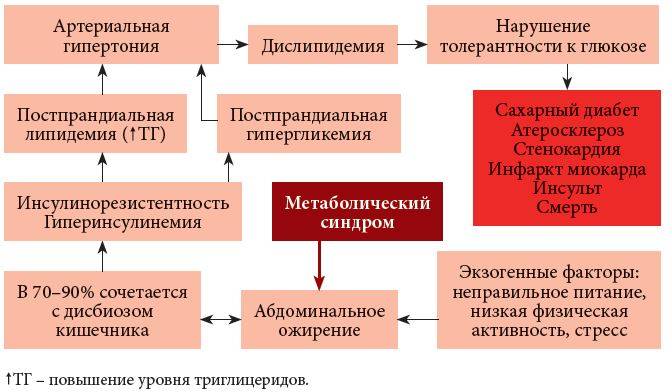
Метаболический синдром развивается из-за инсулинорезистентности (чувствительность клеточных рецепторов к гормону падает). Возникает такое явление из-за следующих причин:
1. Наследственная склонность. Некоторые люди имеют генетически заложенную резистентность клеток к инсулину. Соответствующий ген локализован в 19-той хромосоме. Его мутация вызывает следующие эффекты:
- в мембране клеток снижено число рецепторов, связывающих инсулин
- рецепторы оказываются нечувствительными к гормону
- в иммунной системе продуцируются антитела, блокирующие инсулиновые рецепторы
- в поджелудочной железе идет выработка аномального инсулина.
Согласно одной из теорий, снижение восприимчивости к инсулину – это результат эволюции. В такой ситуации человек скорее переживет голод. Но в современных условиях, когда питание скорее чрезмерное, чем недостаточное, защитный механизм провоцирует ожирение и развитие метаболического синдрома.
2. Преобладание в рационе еды с большим содержанием жира и углеводов – это наиболее существенный фактор возникновения метаболического синдрома. Насыщенные жирные кислоты, которые попадают в организм вместе с животными жирами, провоцируют ожирение. Они вызывают в мембранах клеток изменения, которые повышают резистентность их рецепторов к инсулину. При обильном потреблении еды в организм попадает много глюкозы и насыщенных жирных кислот. Избыток жиров уходит в депо – подкожную клетчатку, сальники, висцеральные оболочки и т.д. Чувствительность к инсулину еще больше снижается.
3. Гиподинамия. Если человек мало двигается, обменные процессы в его организме замедляются, жиры начинают расщепляться медленнее. Жирные кислоты накапливаются и блокируют транспортировку глюкозы внутрь клеток, снижают чувствительность мембранных рецепторов к молекулам инсулина.
4. Продолжительная артериальная гипертензия без надлежащей терапии. При этой патологии ухудшается кровоток в периферических органах, что также снижает чувствительность клеток к влиянию инсулина.
5. Увлечение низкокалорийными диетами. При содержании в суточном рационе меньше 300 ккал, наступают необратимые изменения. В стрессовой ситуации происходит экономия энергии, организм начинает накапливать жиры.
6. Стрессы. При долгом психоэмоциональном перенапряжении в организме нарушается нервная регуляция обменных процессов. Страдают процессы синтеза гормонов, включая инсулин, и способность клеточных структур на них реагировать.
7. Препараты, выступающие антагонистами инсулина:
- глюкагон
- гормоны из группы кортикостероидов
- противозачаточные средства
- гормоны щитовидной железы.
Эти медикаменты уменьшают усвоение и поглощение глюкозы, чувствительность к инсулину при их приеме падает.
8. Превышение доз инсулина при терапии первого типа сахарного диабета. Неверно подобранные дозы ведут к накоплению инсулина в крови, возникает привыкание к нему рецепторов. Резистентность к гормону возникает, как защитная реакция на его переизбыток.
9. Гормональные сбои. Сама жировая ткань имеет гормональную активность. Она выделяет вещества, которые вызывают резистентность клеток к инсулину. Чем выше степень ожирения, тем больше в крови таких гормонов, и ниже чувствительность рецепторов. Если у женщин высокое количество мужских гормонов (тестостерона) и снижается количество эстрогена, возникает андрогинное ожирение. Оно сопровождается сосудистыми нарушениями, гипертонией. Падение количества гормонов щитовидки при гипотиреозе также ведет к повышению липидов и развитию инсулинорезистентности.
10. Изменения, связанные с возрастом у мужчин. Уменьшение тестостерона ведет к ожирению, гипертонии, развитию резистентности клеток к гормону инсулину.
11. Апноэ или временная остановка дыхания во сне. Такое состояние вызывает недостаток кислорода в головном мозге и повышение синтеза соматотропного гормона, который способствует развитию инсулинорезистентности.
Клинические рекомендации по лечению

Итак, как же лечить метаболический синдром? Даем четкий протокол:
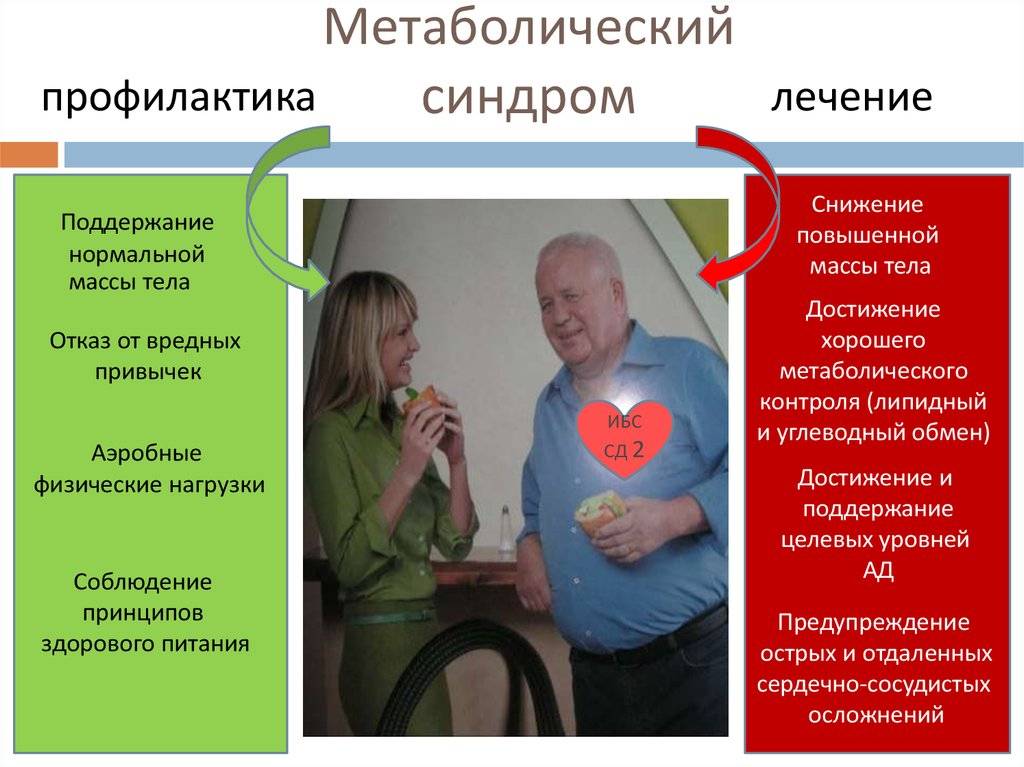
Снижаем жировую массу на 10-15%, по 2-3 кг в неделю, если состояние удовлетворительное. Если потенциальные риски от ожирения выше, чем от резкого похудения, то врачи, как правило, прописывают специальные лекарства:
Ингибиторы всасывания жира — влияют на расщепление и всасывание жира путем снижения активности пищеварительных ферментов (Орлистат, Ксеникал).
Препараты, воздействующие на ЦНС и подавляющие аппетит.Нужны для того, что смоделировать правильное пищевое поведение на фоне уменьшения потребности в пище за счет сниженного аппетита (антидепрессанты).
Ни в коем случае не назначаем сами себе подобные препараты. Особенно избегайте препаратов, аноректиков, которые блокируют усвоение углеводов, т.к. они еще более снижают чувствительность тканей к инсулину (например, Редуксин).
Если состояние удовлетворительное, прописывается низкоуглеводная диета с 10-20% дефицитом калорий, которая включает в себя .
Мы составили меню на неделю для тех, кому за 50 — приглядитесь, возможно, оно будет оптимальным именно для вас.
Физические нагрузки. Уже известно, что при диабете умеренные физические нагрузки полезны, так как движение мышц приводит к увеличенному поглощению сахара мышечными клетками — и благодаря этому уровень сахара в крови снижается.
Также тренировки полезны для снижения массы тела и тренировки сосудов. Рекомендуется начинать с ЛФК и несложных упражнений по 20-30 минут 4 раза в неделю. Вы таеж должны добавить в свою жизнь больше активности: скандинавскую ходьбу, плаванье, долгие прогулки, зарядку.
Ни в коем случае переутомляйтесь: тренировки не должны быть изнуряющими, иначе это плохо скажется на иммунитете. Начинайте с минимальной нагрузки и постепенно увеличивайте продолжительность и интенсивность занятий.
Если в моче обнаружится белок или давление будет подниматься сильно, то откажитесь от тренировок
Помните, что чем больше в вашем теле мускулов и меньше жира, тем выше чувствительность тканей к инсулину. Поэтому если вы избавитесь от лишнего веса, то проявления метаболического синдрома будут минимальны.
Препараты для борьбе с повышенным давлением. Одним правильным питанием вы не откорректируете проблемы с давлением, так что необходимы препараты, которые будут расширять сосуды, снижать давление, облегчать работу сердца, уменьшая потребность сердечной мышцы в кислороде и одновременно улучшая ее питание.
Нормализация сахара крови. Опять же, одним питанием и тренировками вы не исправите диабет, так что вполне вероятно, что какое-то время придется принимать лекарства, которые повысят чувствительность тканей к инсулину и улучшать попадание глюкозы в кровь, без стимуляции производства инсулина.
Исключение риска тромбоза. При плохих результатах коагулограммы, врачи назначают добавки, способные улучшить ваши показатели.
Поддержка сердца. Для оценки патологий сердца и сосудов врачи используют Фрамингемскую шкалу риска. Когда риск развития сердечно-сосудистых заболеваний более 5%, врач рекомендует ежедневные дозы определенных препаратов для устранения проблемы.
Метаболический синдром: причины возникновения
В норме питательные вещества, попадающие в организм в процессе аэробного (с участием кислорода) и анаэробного (без участия кислорода) гликолиза, должны окислиться до углекислого газа, воды, аммиака, тогда организм способен легко вывести эти продукты и начать новый цикл переработки питательных веществ без вреда для органов и систем.
Однако неблагополучная экологическая обстановка, нездоровая пища, переутомление, стресс, наследственные факторы приводят к неполному, промежуточному окислению и образованию мелких и средних молекул углеводородов, накапливающихся в клетках и межклеточном веществе, осаждающихся на мембранах клеток и стенках сосудов.
Все это влечет за собой нарушение циркуляции жидкости в организме, нарушение поступления питательных веществ и кислорода в клетки, что, в конечном итоге, еще больше расстраивает метаболизм. Также в организме накапливаются гистамин, серотонин, катехоломины и многие другие биологически активные вещества, образовавшиеся при различных заболеваниях и травмах, произошедших в жизни.
Организму достаточно трудно, а в большинстве случаев невозможно справиться с таким количеством токсинов, что с течением времени приводит к развитию различных заболеваний.
Как проходит прием у врача эндокринолога
Опрос
Каждый прием врача начинается с анамнеза жизни и болезни. Это позволяет найти причины, которые привели к набору лишних килограммов и возникновению метаболического синдрома. Врач выясняет:
- Способы времяпровождения и образ жизни пациента.
- Особенности рациона, любовь к сладкому.
- Время, когда начал нарастать вес.
- Есть ли в семье люди, страдающие ожирением.
- Имеет ли пациент проблемы с сердцем.
- Какое у больного обычное артериальное давление.
Осмотр
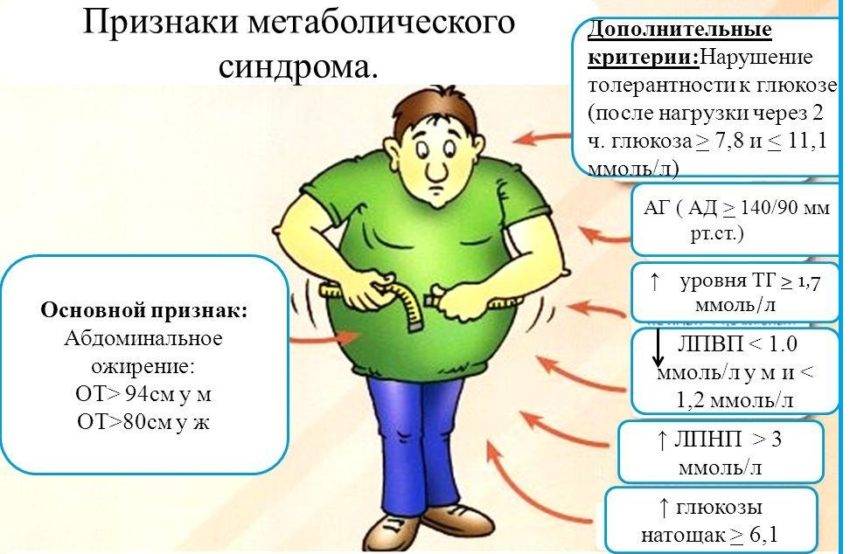
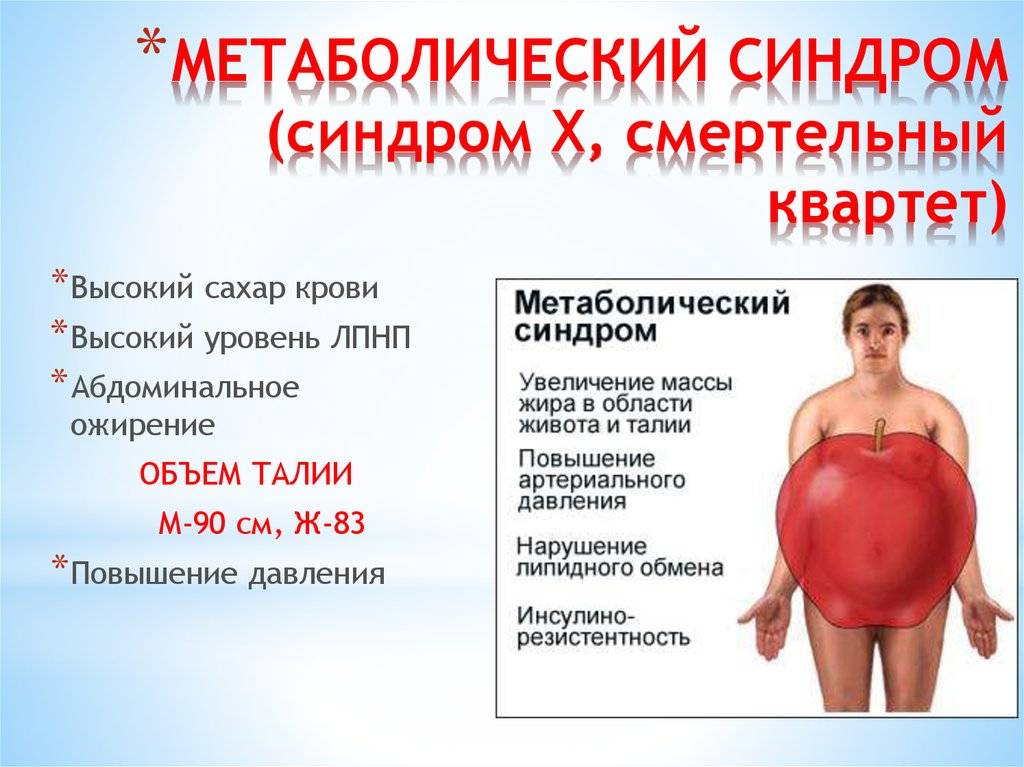
Определяется тип ожирения. У страдающих метаболическим синдромом жир откладывается на передней стенке живота, на корпусе, шее, лице. Такое ожирение называется абдоминальным, мужским или андрогинным. Женский тип сопровождается отложением жира на бедрах и ягодицах.
- Измеряется объем талии. При метаболическом синдроме она имеет такие цифры:
- у мужчин больше 102 см
- у женщин больше 88 см.
У пациентов с наследственной предрасположенностью диагноз ожирения ставят уже при цифрах 94 см у мужчин и 80 см у женщин.
- Отношение объема талии к объему бедер (ОТ/ОБ). Показатели не должны быть выше:
- у мужчин – 1,0;
- у женщин – 0,8.
Например, объем талии у пациентки 85 см, а объем бедер – 100 см. Если рассчитать показатель, то получится 85/100=0,85. Значит можно ставить диагноз ожирения с метаболическим синдромом.
- Определение веса и роста с помощью медицинского ростомера и весов.
- Определение индекса массы тела (ИМТ). Рассчитывают его по формуле: ИМТ= вес в кг/рост в м²
Значение индекса 25-30 свидетельствует о лишнем весе. Если оно поднимается выше 30 – это признак ожирения.
Например, женщина весит 90 кг, при росте 160 см. Рассчитываем индекс – 90/160=35,16. Получаем четкий признак ожирения.
Выявление стрий или растяжек на коже. Когда вес увеличивается очень резко, некоторые кожные слои и мелкие капилляры повреждаются. Эпидермис остается целостным. На теле становятся заметными красные полоски, шириной около 2-5 мм, через некоторое время их заполняет соединительная ткань, оттенок становится светлым.
Изменения в лабораторных показателях при метаболическом синдроме
Количество общего холестерина – ≤5,0 ммоль/л. Причина повышения – неспособность организма адекватно усваивать липиды из-за обменных нарушений, высокого уровня инсулина в крови, переедания.
Высокомолекулярный липопротеин (ЛПВП или холестерин с высокой плотностью) – ниже 1 ммоль/л (для мужчин) и ниже 1,3 ммоль/л (для женщин). ЛПВП имеет хорошую растворимость, потому не оседает на сосудистых стенках в виде холестериновых бляшек. Когда в плазме высокий уровень глюкозы и метилглиоксаля (образуется при разложении моносахаридов), они провоцируют разрушение ЛПВП.
Низкомолекулярный липопротеид (ЛПНП или холестерин с низкой плотностью) – больше ≤3,0 ммоль/л. Этот тип холестерина образуется при высокой концентрации инсулина в крови. Он плохо растворяется, оседает на сосудистой стенке, образуя бляшки.
Триглицериды выше >1,7 ммоль/л. Эти вещества организм использует для транспортировки липидов, они являются эфирами жирных кислот. Триглицериды попадают в кровеносную систему из жировых отложений. Потому ожирение способствует повышению их уровня в плазме крови.
Уровень сахара в плазме на голодный желудок больше 6,1 ммоль/л. Такой показатель свидетельствует о плохом усвоении глюкозы клетками.
Количество инсулина больше 6,5 ммоль/л. Это вызвано сниженной чувствительностью клеток к гормону. В ответ поджелудочная железа увеличивает синтез инсулина, чтобы преодолеть резистентность клеточных мембран и обеспечить транспорт глюкозы.
Лептин больше 15-20 нг/мл. Этот гормон продуцирует жировая ткань, он отвечает за резистентность клеток к инсулину. Уровень его повышается с увеличением в теле количества жира.
Терапия
Люди, которые страдают от метаболического синдрома, требуют личного подхода к своей проблеме. Терапию подбирают с учетом степени ожирения, его длительности, данных биохимических исследований крови.
Медицинский Вестник №19 (560) / 2011
Оглавление номера
Метаболический синдром — болезнь каждого четвертого жителя планеты
1 июля 2011
А.Ф. ВЕРБОВОЙ, заведующий кафедрой эндокринологии ГОУ ВПО «Самарский государственный медицинский университет», доктор медицинских наук, профессор
А.Ф. ВЕРБОВОЙ, заведующий кафедрой эндокринологии ГОУ ВПО «Самарский государственный медицинский университет», доктор медицинских наук, профессор
Смертельный квартет
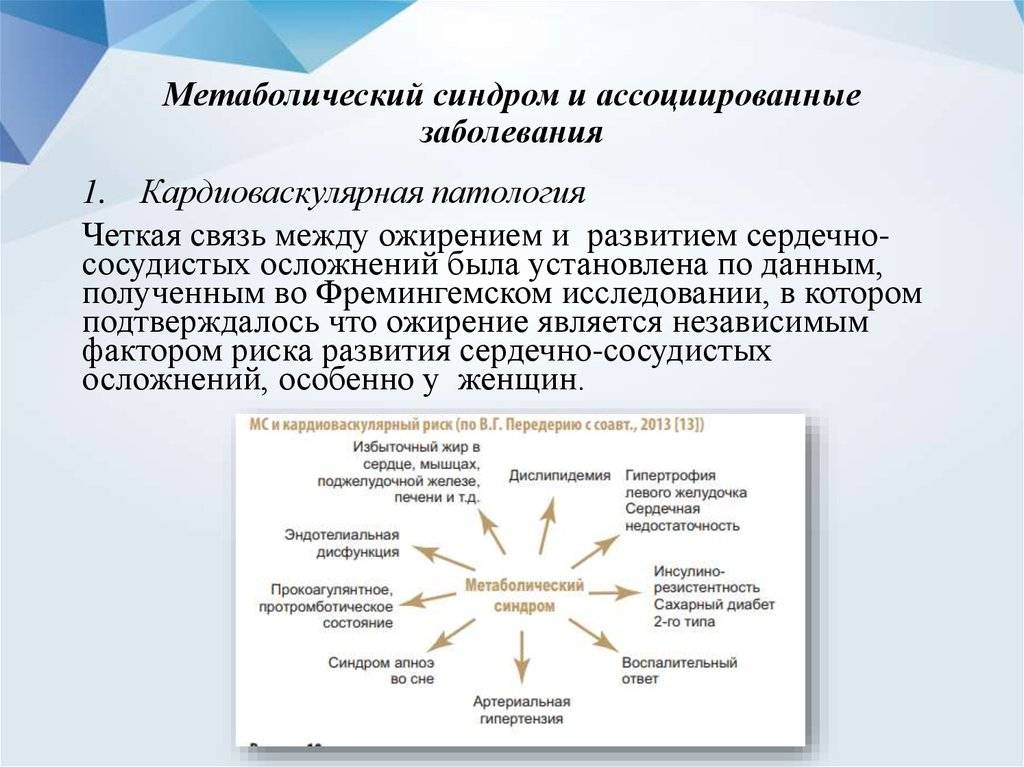
Проблема ожирения находится в центре внимания современной медицины и здравоохранения. Каждый четвертый житель планеты (около 1,7 млрд человек) имеет избыточную массу тела, или ожирение. За последние 10 лет количество больных ожирением выросло на 75% и этот рост продолжается. Прогнозируется, что к 2025 году от ожирения будут страдать уже 40% мужчин и 50% женщин. В 2002 году было зарегистрировано 115 миллионов человек, имеющих заболевания, связанные с ожирением: сахарный диабет 2-го типа (СД 2), артериальную гипертензию (АГ), коронарную болезнь сердца, атеросклероз, онкологические заболевания и другие.
На взаимосвязь ожирения с повышенным риском развития СД 2, сердечно-сосудистых заболеваний многие ученые обратили внимание еще в середине ХХ века. Впервые описал это сочетание Reaven в 1988 году
В последующем для обозначения подобной взаимосвязи было предложено много терминов: полиметаболический синдром, метаболический трисиндром, синдром изобилия, смертельный квартет, синдромХ, метаболический сосудистый синдром, метаболический синдром (МС). В медицинской литературе чаще употребляется название «МС».
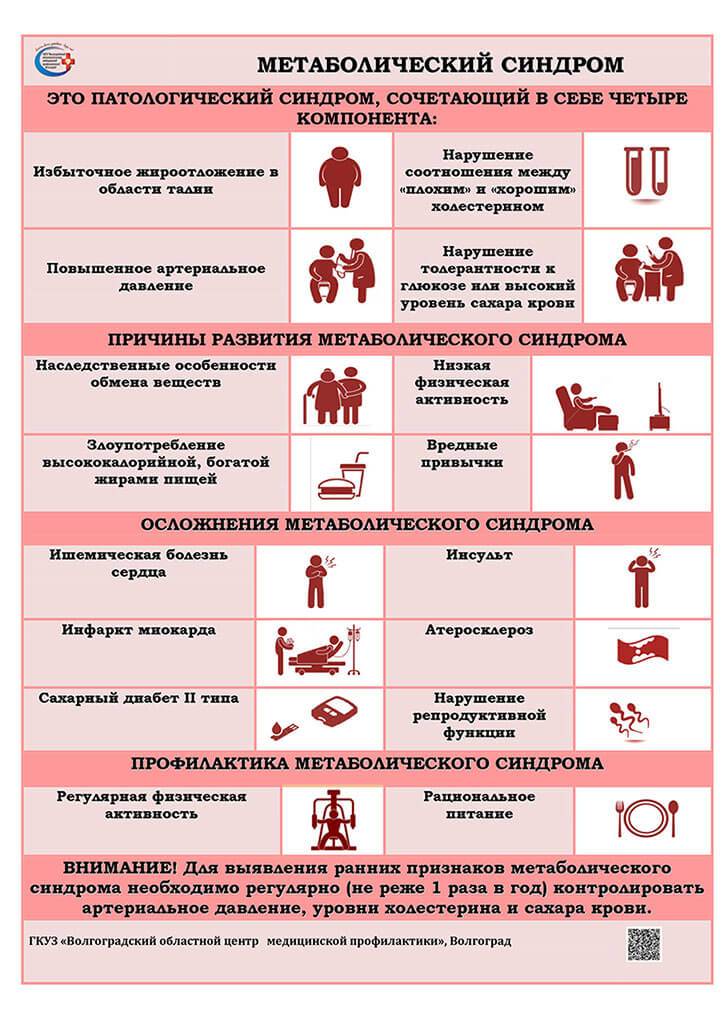
МС определяется как сочетание различных метаболических нарушений и/или заболеваний, являющихся факторами риска раннего развития атеросклероза и его сердечно-сосудистых осложнений.
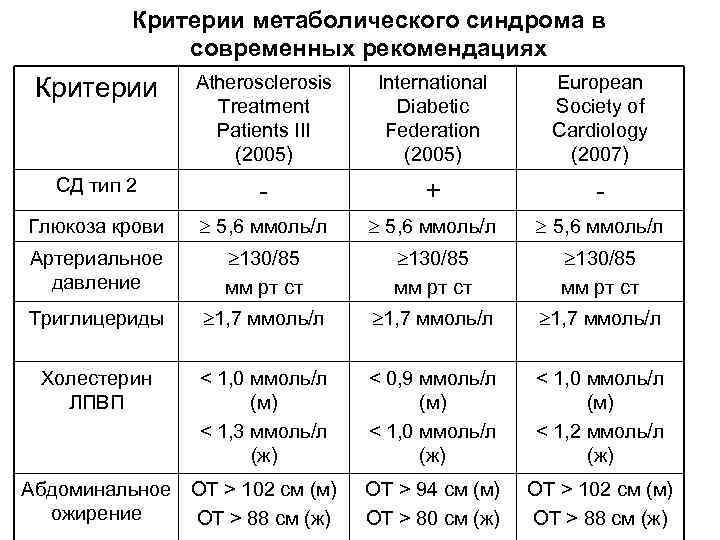
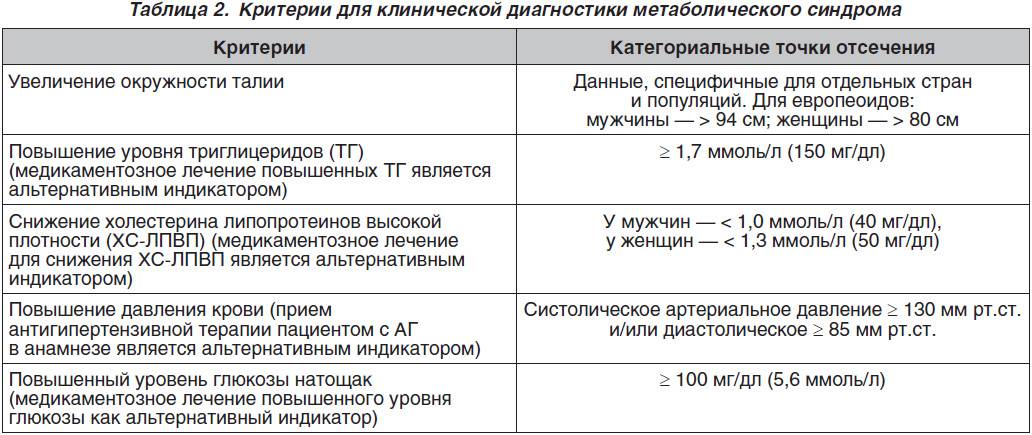
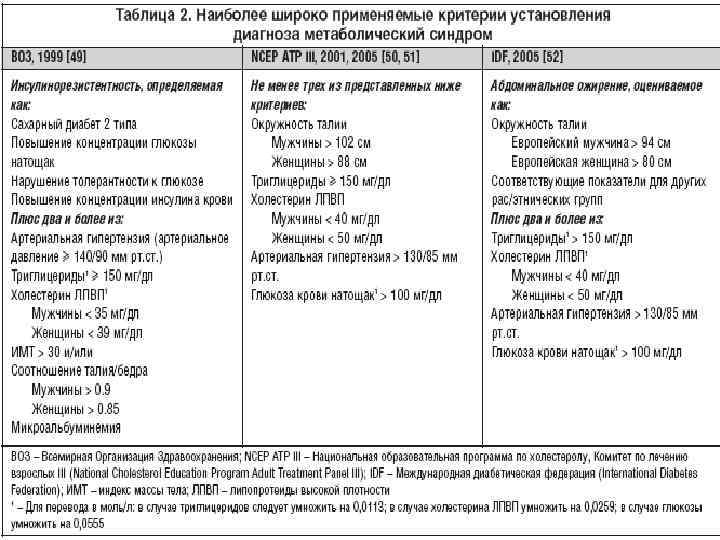
Основными симптомами МС являются: абдоминально-висцеральное ожирение, инсулинрезистентность и гиперинсулинемия, дислипидемия, АГ, СД 2, ранний атеросклероз/ИБС, нарушение гемостаза, гиперурикемия и подагра, микроальбумин-урия, гиперандрогения. Сегодня существуют несколько групп диагностических критериев МС. Познакомимся подробнее с двумя из них.
Критерии ВОЗ широко применяться не могут
Отличительной чертой критериев ВОЗ для диагностики МС является обязательное наличие инсулинрезистентности. Оно устанавливается на основании выявления: либо повышения уровня глюкозы в крови натощак, либо нарушения толерантности к глюкозе, либо нарушения транспорта глюкозы в ткани при проведении гиперинсулинового клэмп-теста. Кроме выявления инсулинрезистентности для диагностики МС по критериям ВОЗ, необходимо наличие двух или более признаков из следующих:
– АГ (повышение АД до 140/90 мм рт.ст. и выше и/или прием антигипертензивных лекарственных препаратов) и повышение триглицеридов в плазме крови более чем на 1,7 ммоль/л (150 мг/дл);
– снижение уровня холестерина ЛПВП менее чем на 0,9 ммоль/л (35мг/дл) у мужчин или на 1,0 ммоль/л (39мг/дл) у женщин;
– индекс массы тела более 30 кг/м2 или отношение окружности талии к окружности бедер более 0,9 у мужчин и более 0,85 у женщин;
– экскреция альбумина с мочой более 20 мкг/мин или отношение альбумина к креатинину более 30.
Как видно, для диагностики МС по критериям ВОЗ нужны, помимо клинического обследования, дополнительные специальные исследования состояния углеводного обмена, что затрудняет широкое их использование в практической медицине.
Американские критерии более удобны
Критерии, рекомендованные АТР III, являются наиболее адаптированными к клинической практике. Они разработаны экспертами Национального института здоровья США. АТР Ш (the National Cholesterol Education Program’s Adult Treatment Panel III) — это комиссия по лечению атеросклероза у взрослых, действующая в рамках национальной программы. Согласно классификации АТР III, МС диагностируется при наличии любых трех и более из пяти симптомов (табл.).
Статистические данные, касающиеся метаболического синдрома.
В странах с развитой экономикой, где множество людей страдает гиподинамией и перееданием, метаболический синдром наблюдается у 10-25% жителей после 30-ти лет. В старшем возрасте показатель увеличивается до 40%. В Европе на сегодняшний день число больных достигло 50 млн человек. По прогнозам в ближайшие четверть века заболеваемость возрастет на 50%.
Тревожная статистика по заболеваемости в юном возрасте, количество детей с метаболическим синдром сейчас достигло 6,5%. Причина этого – превалирование простых углеводов в рационе.
Метаболический синдром больше характерен для мужчин. Женщины страдают этой патологией после наступления климакса и в менопаузе. После 50-ти лет у них возрастает риск возникновения метаболического синдрома в пять раз.
Лечения, которое могло бы полностью избавить пациентов от метаболического синдрома, на данный момент нет. Вместе с тем, правильное питание, здоровая жизнь, позволяют приостановить развитие патологии. Изменения в организме, возникающие при нем, в большинстве случаев обратимы.
Как предупредить метаболический синдром
Что сделать, чтобы избежать патологии?
- Правильное питание. Есть нужно 5-6 раз в день маленькими порциями. В перерывах не должен возникать голод. Если человек голодает, организм переживает стресс и начинает откладывать питательные вещества в виде жира.
- Адекватные нагрузки. Физическая активность способствует сжиганию жировых отложений, улучшает метаболизм. Нужно больше гулять, ходить пешком, подниматься вверх и спускаться вниз по ступенькам.
- Регулярные занятия спортом в зале или в бассейне, бег по утрам.
- Курсы массажа и домашний самомассаж. После процедур нормализуется кровоток, особенно в конечностях, в ткани поступает больше кислорода, что увеличивает их восприимчивость к инсулину.
- Физиотерапия. Хорошие результаты дает лечение в барокамере, электрическая стимуляция мышц, криотерапия, грязевая терапия. Назначить курс физиотерапевтических процедур, может лечащий врач любой специальности.
- Гирудотерапия. Лечение с помощью пиявок нормализует реологию крови, улучшает кровообращение, стимулирует процессы регенерации, регулирует обменные процессы.
- Контроль холестерина. Людям, которым исполнилось 40 лет, нужно хотя бы раз в год определять холестериновый профиль. Своевременное выявление его нарушений позволяет быстро начать терапию, избежать осложнений.
Чего нельзя делать?
- Не стоит увлекаться специями и острыми приправами, которые повышают аппетит, и стимулируют переедание.
- Нельзя питаться фастфудом, есть в спешке и на ходу.
- Развитие метаболического синдрома провоцируют вредные привычки, курение сигарет и спиртное.
- Метаболический синдром со сниженной восприимчивостью клетками инсулина развивается у людей, которые мало двигаются.
Каждый третий житель Земли рискует получить метаболический синдром. Избежать патологии помогает нормальная диета и спортивные тренировки.
Запись на прием осуществляется ежедневно по тел. +7 (812) 308-88-15, +7 (931) 308-44-15.
Мы находимся по адресу: СПб, В.О., ул. Одоевского 28 (5 мин. ходьбы от ст. м. «Приморская»)
Правильная диета при метаболическом синдроме.
Рацион при метаболическом синдроме составляют таким образом, чтобы в нем было меньше углеводов и жиров. Это стабилизирует, а через некоторое время уменьшает вес пациентов, помогает эффективно бороться с ожирением.
В современной диетологии не применяются голодания и диеты с низкой калорийностью. Постоянное чувство голода не позволяет большинству пациентов выдержать диету до конца, для этого нужна очень сильная воля. Зато при питании с небольшим количеством углеводов чувство сытости наступает быстро, голод не чувствуется, а блюда можно приготовить очень вкусные и разнообразные.
Диеты с ограниченной калорийностью негативно сказываются на иммунитете. В организм поступает слишком мало протеинов, витаминов и других веществ, необходимых для функционирования защитных систем. Рацион с малым процентом углеводов наоборот, укрепляет иммунитет, регулирует кишечную флору. Он включает свежие фрукты и овощи, кисломолочные и белковые продукты.
Низкоуглеводная диета не назначается на ограниченный период времени, ее следует придерживаться до конца жизни. Энергетическая ценность в суточном меню – 1600-1900 килокалорий. Есть следует 4-5 раз в день, маленькими порциями. При таком режиме уменьшается чувство голода.
Рекомендованные продукты для низкоуглеводной диеты и суточные нормы:
- Мясо нежирное (теленок, кролик, курица, индейка) около 150-200 граммов.
- Рыба и продукты моря – 150 граммов.
- Яички – 1-2 штуки, варятся вкрутую или едятся в виде омлета.
- Молочные продукты с небольшим процентом жиров.
- Творог нежирный – 100-200 граммов.
- Твердый сыр низкой жирности, без острых приправ – до 30 грамм.
- Сосиски или вареная колбаса из нежирной говядины – не больше двух раз в неделю.
- Овощи – четверть от всего количества должны быть в сыром виде, остальные паровые, запеченные, тушеные либо вареные. Необходимо включать в меню зеленые овощи.
- Фрукты с ягодами несладких сортов можно съедать не больше 400 грамм за день. Употребляют их в свежем, консервированном (без использования сахара) или замороженном виде.
- Кислая, хорошо вымытая капуста.
- Перловка, гречневая, ячневая каша, бурый сорт риса – 150-200 грамм. Хлеб после каш ограничивают.
- Супы на слабеньком бульоне из нежирных сортов мяса, рыбы или на отваре из грибов.
- Овощные супы без мяса.
- Хлеб с отрубями или из муки грубого помола – не больше 200 грамм.
- Чай, сок из овощей либо фруктов, несладкие.
- Черный шоколад, мусс, желе с подсластителями вместо сахара.
- Воды за день нужно выпивать не больше, чем полтора литра. От этого жиры начинают усиленно распадаться.
Из рациона исключают следующие продукты:
- Конфеты, кремовые торты, печенье.
- Сдоба и слоеная выпечка.
- Утиное, баранье, свиное мясо с большим содержанием жира.
- Копчености (ветчина, колбасы), консервы.
- Рис (кроме бурого), манка и овсянка, макароны.
- Сливки, йогурты с сахаром, творог с высоким процентом жира.
- Маргарины и кулинарные жиры
- Сушеный и свежий виноград, бананы, финики, персики.
- Майонез, пряные приправы, соусы острые и жирные.
- Газировка, сладкие соки.
Чтобы диета не была тягостной, раз в 7-14 дней можно прерваться и побаловать себя запрещенными продуктами, но в небольших количествах.
Примерное дневное меню
Завтрак: каша из гречки со сливочным маслом, крутое яичко, чай или сок.
Второй завтрак: фрукты.
Обед: Суп из овощей со сметаной, овощи, тушеные на масле из подсолнуха или оливок, мясо отварное, компот без сахара.
Ужин: Овощной салат, рыба вареная или в запеченном виде (150-200 г), несладкий чай.
Второй ужин: Кефир, кислое молоко
Признаки метаболического синдрома
Как развивается метаболический синдром
- Неправильное питание, отсутствие адекватных физических нагрузок способствуют возникновению сниженной восприимчивости клеточных рецепторов к инсулину.
- В поджелудочной железе производится больше гормона, чтобы преодолеть резистентность, и обеспечить проникновение глюкозы внутрь клеток.
- В крови растет количество инсулина, что ведет к ожирению, неправильному обмену липидов, нарушениям в работе сосудов, гипертензии.
- Глюкоза, которая не попала в клетки, остается в кровяном русле, развивается гипергликемия. Если концентрация сахара вне клеток больше, чем внутри них, активно образуются свободные радикалы, повреждающие клеточные структуры и провоцирующие преждевременный апоптоз.
Болезнь начинается медленно, практически незаметно. На первом этапе нет никаких особых симптомов, отчего состояние становится еще опаснее.
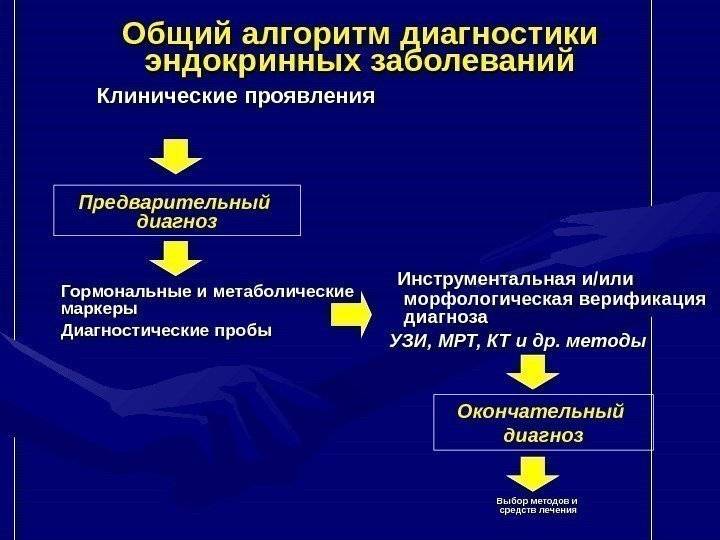
Диагностика метаболического синдрома
Своевременно выявить данный синдром и дифференцировать его от других патологий со схожей симптоматикой (например, от гипотериоза, который зачастую также проявляется набором веса) может лишь врач-эндокринолог с помощью профессиональных знаний, а также исследований – инструментальных и лабораторных (диагностика углеводного обмена).
Консультация эндокринолога будет включать изучение истории болезни пациента, сбор и анализ анамнеза, подробный физикальный осмотр с измерением некоторых параметров (рост, вес, объем талии и бедер, подсчет индекса массы тела и др.), измерение артериального давления.
Лабораторная диагностика метаболического синдрома включает оценку состояния углеводного обмена, показателей липидного спектра, при необходимости это дополняется рядом гормональных исследований.
В инструментальную диагностику метаболических нарушений могут входить суточный мониторинг ЭКГ, СМАД, полисомнография и другие методы, включая УЗИ, КТ и МРТ.
Также лечащий врач может направить пациента на консультацию к другим специалистам – кардиологу, гинекологу, андрологу и т.д.
Диагностика
Итак, что же делать, как определить, что вы больны?
К какому врачу идти, какие анализы сдавать
При вышеописанных симптомах мы не мучаемся годами со словами «ну что вы хотите, возраст», а идем к терапевту, флебологу и эндокринологу, от которых нам нужно:
Измерения вашего ИМТ и окружности талии. Врач должен определить, в норме ли ваш вес и каково содержание жира в теле, имеется ли ожирение по абдоминальному типу.
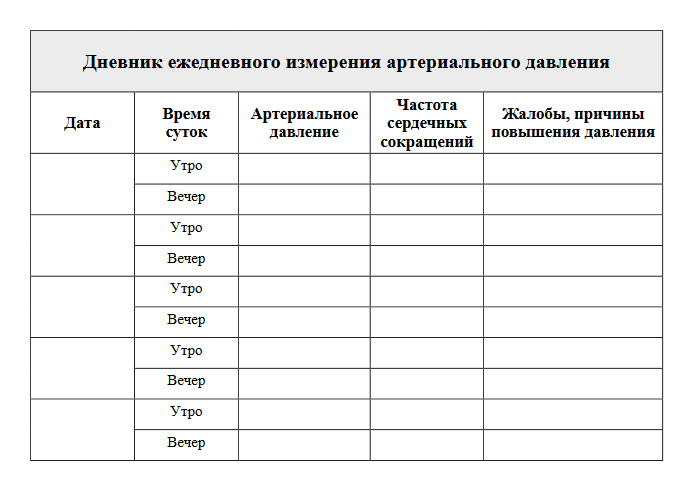
Определение артериального давления, желательно в динамике. Вы должны будете завести дневник вашего давления и привычку измерять его около 5 раз в день, в разное время суток и в разном психологическом и физическом состоянии. Желательно при этом описывать ваше самочувствие и настроение.
Периодическое или стойкой повышение артериального давления от 140 до 180 мм. рт. ст. = гипертония.
Направление на общий анализ крови и биохимию. Нужно проверить уровень сахара, инсулина и холестерина в крови, уровень мочевины, кальция, креатинина и белка острой фазы для определения подагры.
Основаниями для постановки диагноза являются следующие результаты анализа: повышение концентрации триглицеридов в крови (>1,7 ммоль /л), снижение концентрации ХС ЛПВП (3,0 ммоль/л, гипергликемия натощак (концентрация глюкозы в плазме крови натощак >6,1 ммоль/л), нарушение толерантности к глюкозе (концентрация глюкозы в плазме крови через 2 ч после нагрузки глюкозой в пределах >7,8 и
Анализ на ТТГ, Т3, Т4 для исключения проблем со щитовидной железой, которые имеют похожие симптомы.
Анализ на половые гормоны для исключения поликистоза яичников и общей проверки состояния организма.
УЗИ брюшных органов — для определения состояния органов пищеварения и наличия висцерального ожирения печени и других органов.
Коагулограмма – проба крови на свертываемость. Оно продемонстрирует, насколько качественно и быстро может свернуться кровь, не существует ли проблем с ускоренным сворачиванием, то есть образование тромбов.
ЭКГ и, если понадобится, УЗИ сердца с консультацией у кардиолога. Сердце — ваш пламенный мотор нужно контролировать минимум раз в полгода.
Метаболический синдром. Лечение
Лечение МС должно быть грамотным и комплексным
Здесь важно учесть и постараться нормализовать все метаболические нарушения
Очень часто пациенты считают, что метаболический синдром подразумевает немедленное лечение препаратами. Однако первое, что необходимо сделать – это вывести из организма промежуточные продукты обмена и избыточные биологически активные вещества. Это возможно с помощью курса мембранного (фильтрационного) плазмафереза.
Курс плазмафереза при метаболическом синдроме назначается с целью нормализации микроциркуляции и реологии крови, удаления из нее иммунных и фибринмономерных комплексов, среднемолекулярных токсинов, ингибиторов эритропоэза; стимуляции фибринолиза, антитромбиновой активности; нормализации проницаемости базальной мембраны клубочков почек и, тем самым, для восстановления различных нарушений метаболизма.
Уже затем лечащий врач-эндокринолог может назначить препараты, способствующие нормализации обменных процессов и устранению симптомов появившихся нарушений.
В многопрофильной клинике «МедикСити» вы можете пройти диагностику и лечение метаболического синдрома и других эндокринных заболеваний в удобное время у специалистов высокого класса. Мы позаботимся о вашем здоровье!