Недостаток холестерола – проблема?
Уже все как-то привыкли, что с холестеролом надо бороться, всеми правдами и неправдами снижать его концентрацию в организме
Но важно знать, что в цепочке «человек-холестерин» бывают ситуации, когда организм наоборот просит дополнительные порции вещества
Повысить потребление продуктов, богатых холестеролом, важно при недостаточной выработке половых гормонов и желчной кислоты. Восстановить поврежденные эритроциты (красные клетки крови) также помогут дополнительные порции холестерина
Появилась слабость? Это тоже может быть поводом для увеличения концентрации липопротеинов. А теперь самое интересное. Мы привыкли, что высокий холестерин приносит вред артериям. Но при его дефиците сосуды также страдают – становятся хрупкими. В таком случае липопротеины укрепляют поврежденные участки артерий своеобразными воско-жировыми заплатками.
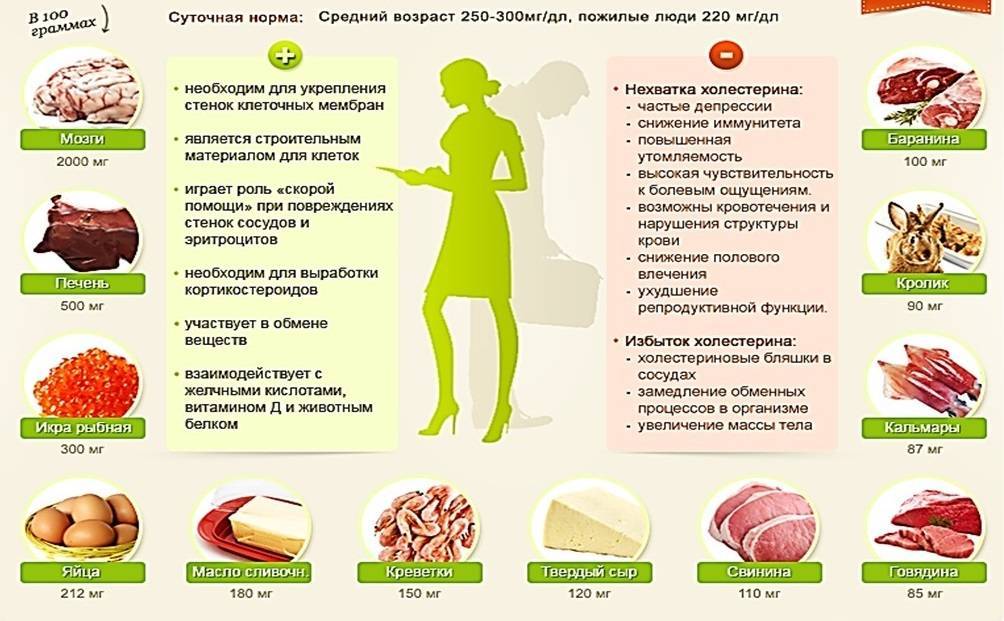
Сигналами о дефиците холестерина могут выступать кровоподтеки и изменения в формуле крови, быстрая утомляемость и снижение болевого порога, а также ослабленный иммунитет, депрессии, дисфункции репродуктивной системы, снижение либидо.
Как рассчитать риск для здоровья?
Врачи часто прибегают к использованию так называемого калькулятора факторов риска кардиологических болезней. В нем учитывают возраст, пол, вредные привычки, артериальное давление и показатели холестерина. Этот калькулятор был разработан после многих годов контроля за несколькими тысячами человек. Сегодня говорят о довольно высокой точности результатов, прогнозируемых по этой методике. После анализа врач определяет риск заболеваний в процентном соотношении. Итак:
- 20 % и выше – высокая опасность кардиологических болезней на ближайшее десятилетие;
- 10-20 % – умеренный риск;
- менее 10 % – низкая опасность.
Способы снижения уровня холестерина
Существует достаточно большое количество различных методов снижения повышенного уровня холестерина. Рассмотрим наиболее актуальные.
Питание
Несмотря на то что с продуктами питания в организм попадает не более 20% от всего используемого в организме холестерина, алиментарный (пищевой) фактор имеет огромное значение в развитии гиперхолестеринемии. Не вдаваясь в изучение биохимических реакций (что, как и почему превращается в холестерин или его транспортные формы), достаточно запомнить несколько простых истин:
- Исключите сочетание в меню быстрых углеводов и насыщенных жиров. Быстрые углеводы — те, которые не требуют больших затрат на переваривание, легко всасываются и выполняют энергетическую функцию вместо жиров. Насыщенные жиры — в основном животные жиры, пальмовое и кокосовое масло, широко используемые в кулинарии благодаря своей низкой стоимости.
- Снизьте количество отдельно употребляемых быстрых углеводов и насыщенных жиров.
- Ограничьте в рационе питания продукты с высоким содержанием холестерина (яйца, жирные молочные продукты, жирное мясо и сало, жареные жирные продукты).
- Включите в меню жирную морскую рыбу. Чем севернее ее происхождение — тем лучше: такая рыба содержит большое количество полезных полиненасыщенных жирных кислот.
- Увеличьте в рационе объем овощей, фруктов, ягод и других продуктов, богатых клетчаткой (но с небольшим содержанием сахара).
- Употребляйте орехи, растительное масло, особенно оливковое, льняное, кукурузное (не забудьте ограничить пальмовое и кокосовое).
Правильно сформированная гипохолестериновая диета позволяет достичь целевых значений холестерина без применения лекарственных средств уже на втором месяце лечения.
Физические нагрузки
Малоподвижный образ жизни (гиподинамия) — одна из актуальных проблем современного человека. Доказано многочисленными исследованиями, что гиподинамия увеличивает риск возникновения сердечной патологии. Это связано не только с малой тренированностью сердечной мышцы и низкой эластичностью сосудистой стенки, но и с более быстрым развитием атеросклероза.
При низкой физической активности не все поступающие с продуктами питания углеводы и жиры расходуются для образования энергии на нужды организма. Оставшаяся часть уходит на отложение жировых запасов, которые имеют непосредственное отношение к развитию атеросклероза.
Что касается конкретного вида физических нагрузок, то здесь сложно привести универсальные рекомендации: одним людям показаны подвижные и активные упражнения, другим — статические. Все зависит от исходных данных (тренированность сердечной мышцы, состояние дыхательной системы, массы тела и т.д.).
Коррекция массы тела
Коррекция массы тела может быть рассмотрена исключительно в контексте предыдущих рекомендаций. Все эти методы неразрывно связаны между собой и преследуют собой цель снижения уровня холестерина в крови.
Прибегать к экстремальным способам снижения массы тела категорически запрещено, так как это может только ухудшить ситуацию и навредить здоровью.
Отказ от курения, ограничение употребления алкоголя и другие факторы
Тема курения настолько избита, что порой вызывает негодование, мол, опять, как по шаблону, во всем виновато курение. Нет, не во всем, но виновато. Для этого есть как минимум две основные причины:
- во-первых, в дыме сигарет содержатся тяжелые металлы, которые снижают активность ЛПВП («хорошего» холестерина);
- во-вторых, ядовитые вещества дыма способствуют возникновению на внутренней стенке сосудов микроповреждений, в области которых существенно чаще формируются атеросклеротические бляшки по сравнению со здоровыми сосудами.
Тема алкоголя несколько спорна по отношению к уровню холестерина и отложению его на сосудистой стенке. Ученые утверждают, что небольшие дозы, наоборот, оказывают благоприятное воздействие. Но тут совершенно справедливо возникает вопрос «небольших доз». Очевидно лишь одно: ни сосуды, ни сердце не отблагодарят за частое и чрезмерное употребление спиртных напитков. И даже не за сами спиртные напитки, а больше за то, что им сопутствует (совсем не гипокалорийная закуска).
Здесь же следует упомянуть и стрессы. Нет, не потому, что их упоминают везде.
Стрессы, подобно курению, негативно отражаются на эластичности и целостности внутренней стенки кровеносных сосудов.
Также во время стрессовой ситуации происходит активный выброс жирных кислот в кровь с целью компенсации возросших энергетических затрат, что приводит к нарушению баланса ЛПНП/ЛПВП в сторону увеличения первых и уменьшения вторых.
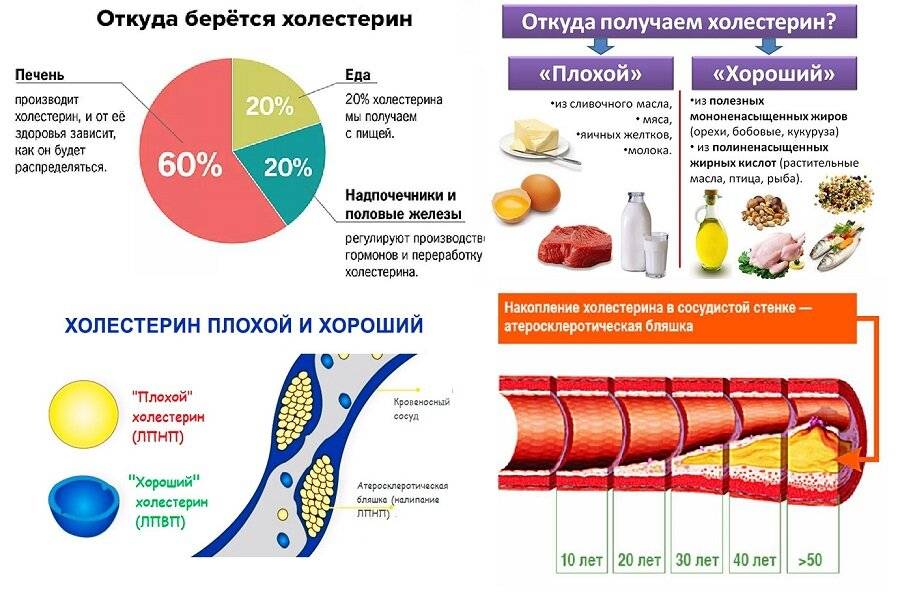
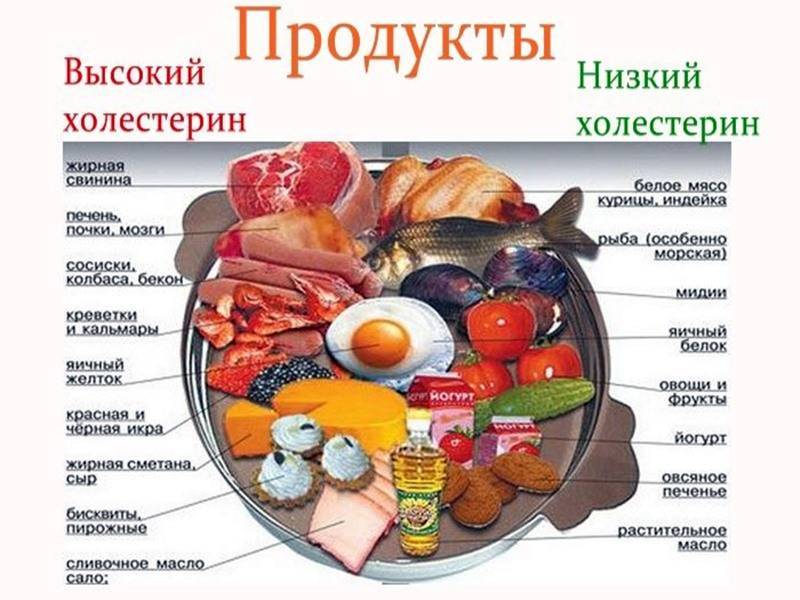
Какие продукты повышают уровень холестерина
Человек получает холестерин из пищи животного происхождения. Определенное его количество содержится в любом виде мяса или молочном продукте. Аналоги холестерина из растительной пищи не усваиваются.
Уровень холестерина в крови зависит не только от его содержания в пище, но и от многих других факторов. В некоторых продуктах холестерин содержится вместе с насыщенными жирами, которые сами повышают его уровень в крови. Диета для людей с повышенным холестерином предполагает отказ прежде всего именно от такой пищи.
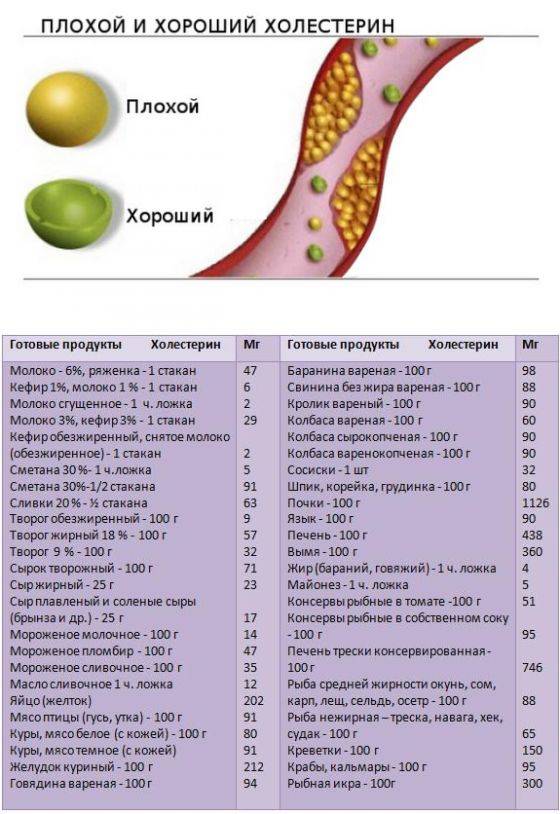
Продукты с высоким содержанием холестерина и насыщенных жиров:
- жирное мясо;
- бекон, сало;
- жирное молоко и молочные продукты;
- сливочное масло, маргарин;
- мясные полуфабрикаты, сосиски, колбасы;
- кокосовое масло и пальмовое масло (в них нет холестерина, но их часто используют вместе с продуктами, где его много).
В других продуктах с содержанием холестерина насыщенных жиров мало. Они не так опасны, а людям с немного повышенным холестерином их можно есть изредка. К таким продуктам относятся:
- нежирное мясо;
- курица;
- субпродукты: печень, почки, сердце, рубец;
- морепродукты: креветки, крабы, кальмары;
- яичный желток.
Ученые пока не могут точно ответить на вопрос, как именно насыщенные жиры повышают уровень холестерина. Согласно исследованию 2021 года , этот механизм работает следующим образом: когда клетка получает из крови много насыщенных жиров (насыщенные жиры — твердые, они входят в состав клеточной мембраны), ее оболочка твердеет. Холестерин играет роль регулятора плотности мембраны — если она становится твердой, то потребность в нем падает, и клетка снижает его потребление. Поэтому доля холестерина, который остается в крови и может откладываться в атеросклеротические бляшки, растет.
Ненасыщенные жиры, напротив, делают мембрану более эластичной. Это заставляет клетку поглощать больше холестерина (ей он не вредит) и снижает его концентрацию в крови.
По другой версии, насыщенные жиры подавляют рецепторы, улавливающие ЛПНП, и повышают их содержание в крови .
Продукты с высоким содержанием ненасыщенных жиров:
- авокадо;
- растительные масла;
- жирная рыба;
- рыбий жир;
- кедровые и грецкие орехи;
- фисташки;
- виноградные косточки;
- семечки.
Также уровень холестерина и общую насыщенность крови липидами сильно повышают трансжиры. Их считают худшим типом липидов и одним из самых разрушительных макронутриентов для сердечно-сосудистой системы .
Трансжиры — побочный продукт процесса гидрогенизации ненасыщенных жиров, во время которого растительные масла делают тверже, добавляя к их строению молекулу водорода. Так производят спреды. Также трансжиры образуются при жарке на масле — поэтому его нужно как можно чаще менять. Сегодня многие страны вводят жесткие ограничения количества трансжиров. С 2018 года в России они могут составлять не более 2% от общего объема жиров в продукте .
Больше всего трансжиров содержится в следующих продуктах:
- маргарине;
- заменителях сливок;
- мороженом;
- заводской выпечке;
- фастфуде;
- замороженных готовых полуфабрикатах;
- пище, приготовленной на фритюре.
«В 2015 году в США Управление по контролю за безопасностью пищевых продуктов (FDA) законодательно обязало всех производителей вывести из рецептур промышленные трансжиры в течение трех лет, — рассказывает нутрициолог Мария Волченкова. — В России такого запрета нет, а уровень потребления продуктов с промышленными трансжирами остается крайне высоким».
Какой анализ на холестерин нужно сдавать?
Связь между атеросклерозом и холестерином доказана, но до сих пор остается вопрос: повышенный холестерин — причина болезни или только сопутствующий симптом? На свете немало долгожителей с высоким холестерином, также как «сердечников» с нормальными анализами. Ученые все больше склоняются к мысли, что между холестерином и фатальным проявлением атеросклероза стоит какой-то неизвестный пока фактор. Именно он определяет: быть болезни или нет. Пока эта загадка не разгадана, у нас есть только один анализ — тест на уровень холестерина в крови — как показатель здоровья сосудов.
По-хорошему, знать свой холестерин полезно каждому взрослому человеку. Для этого нужно сдать кровь из вены. Если хотите получить точные результаты, нужно идти в лабораторию утром, после 12 часов голодания. Уровень холестерина немного выше зимой, чем летом. Кроме того, на результаты может повлиять интенсивная физическая нагрузка или резкие изменения в питании накануне исследования. Холестерин определяют разными способами, что существенно отражается на результатах. Поэтому при повторной диагностике старайтесь пользоваться услугами одной и той же лаборатории.
Анализ на общий холестерин (ОХ, Cholesterol total) — самый простой и дешевый тест, который часто назначают в поликлинике при прохождении диспансеризации. Этого анализа вполне достаточно, если вы здоровы. При наличии сахарного диабета, ожирения, проблем с давлением или сердцем желательно сдать развернутый анализ крови — липидограмму.
Стандартная липидограмма (липидный профиль) предполагает определение количество холестерина в составе разных транспортных молекул — липопротеидов высокой и низкой плотности. Этот анализ позволяет выявить дисбаланс «плохого» и «хорошего» холестерина.
- ЛПНП (LDL) — липопротеиды низкой плотности — разносят холестерин из печени всем нуждающимся клеткам организма. Несмотря на важную биологическую роль, именно этот класс липопротеидов называют «плохим», так как ЛПНП могут откладываться в виде бляшек в сосудах.
- ЛПВП (HDL) — липопротеиды высокой плотности — забирают лишний холестерин у клеток и возвращают его в печень на переработку. Возможно, такой механизм удаления излишков работает и в сосудах, поэтому ЛПВП принято считать «хорошими». Однако последние годы защитная роль ЛПВП ставиться под сомнение.
По имеющимся представлениям «плохого» холестерина должно быть больше, чем «хорошего», но не более, чем в 3,5 раза. Если соотношение нарушается или увеличивается количество общего холестерина, возрастает риск атеросклероза. Такую закономерность выявили в ходе клинических исследований. Фундаментальная наука пока не может точно объяснить, как именно это работает.
Меню на неделю при гипохолестеринемической диете
Ниже приведено примерное меню, на основе которого можно придумать собственный план питания.
Понедельник:
- завтрак ‒ маложирный творог (150 грамм), зеленый или травяной чай, овсяная каша;
- второй завтрак ‒ немного ягод или яблоко;
- обед ‒ нежирный мясной или овощной суп, куриная грудка отварная (100 грамм), овощной салат, приправленный небольшим количеством растительного масла, кусочек ржаного черного хлеба;
- полдник ‒ несладкий йогурт или любой фрукт;
- ужин ‒ два отварных яичных белка, стручковая фасоль с морковью (тушеная или приготовленная в пароварке).
Вторник:
- завтрак ‒ фруктовый салат, стакан нежирного кисломолочного продукта, кусочек цельнозернового хлеба;
- второй завтрак ‒ любой фрукт или фруктовый кисель без сахара;
- обед ‒ запеченная или приготовленная в пароварке рыба (150 грамм), салат из капусты с морковью, приправленный бальзамическим или соевым соусом и небольшим количеством растительного масла;
- полдник ‒ сыр со ржаным или цельнозерновым хлебом и зеленью;
- ужин ‒ две протушенные говяжьи тефтели с тушеными овощами (перец, цветная капуста, морковь).
Среда:
- завтрак ‒ гречневая каша и томатный или овощной сок;
- второй завтрак ‒ запеченное яблоко с медом, черный чай;
- обед ‒ овощной суп пюре, кусочек хлеба с отрубями, салат с грибами (вешенками или шампиньонами).
- полдник ‒ зеленый чай и один зефир;
- ужин ‒ тушеный кролик (250 грамм) и греческий салат.
Четверг:
- завтрак ‒ сырники с фруктовым джемом (4 штуки), яблочно-морковный салат с орехами, стакан нежирного кисломолочного продукта;
- второй завтрак ‒ отвар шиповника, сухофрукты (5 штук чернослива и столько же кураги);
- обед ‒ гаспачо, отварная телятина (150 грамм), кусочек серого или цельнозернового хлеба;
- полдник ‒ маложирный творог с изюмом и несладкий компот;
- ужин ‒ макароны из твердых сортов пшеницы и запеченная или приготовленная в пароварке рыба (150 грамм).
Пятница:
- завтрак ‒ пшенная каша с яблоком, отвар шиповника;
- второй завтрак ‒ любой нежирный кисломолочный продукт;
- обед ‒ салат из морепродуктов и маслин, стакан любого фруктового несладкого сока;
- полдник ‒ немного винограда;
- ужин ‒ отварная фасоль со специями, салат из помидоров и огурцов, приправленный небольшим количеством растительного масла.
Суббота:
- завтрак ‒ ленивые вареники, черный или зеленый чай;
- второй завтрак ‒ помидор с сыром;
- обед ‒ овощная окрошка, кусочек отрубного или цельнозернового хлеба;
- полдник ‒ два любых фрукта;
- ужин ‒ отварной картофель, индейка, овощной салат.
Воскресенье:
- завтрак ‒ некрепкий кофе с молоком, овсянка и один яичный белок;
- второй завтрак ‒ желе из фруктов или фруктовое мороженое;
- обед ‒ нежирный куриный суп, отварная или запеченная телятина (100 грамм), салат из редьки;
- полдник ‒ апельсин или несладкий йогурт;
- ужин ‒ ризотто с грибами или спагетти в томатном соусе, салат из отварной свеклы.
«Жирные» сосуды: факторы риска
Пожалуй, все люди в разной степени подвержены риску появления атеросклеротических бляшек. Но некоторые обстоятельства могут ускорить процесс образования жировых накоплений в сосудах. К ним относятся:
- нездоровый образ жизни (курение, ожирение, чрезмерное потребление алкоголя, гиподинамия, неправильное питание с большим потреблением соли);
- гипертония;
- высокий уровень триглицеридов в крови;
- диабет;
- дисфункция почек;
- повышенная концентрация «плохого» холестерина.
И если на названные выше факторы человек еще в силах хоть частично повлиять, то есть нюансы, которые невозможно изменить, и они также могут послужить причиной атеросклероза. Это:
- генетическая предрасположенность;
- ранняя менопауза у женщин;
- мужской пол (мужчины более подвержены болезни);
- возраст (с годами этот риск повышается).
И что самое важное, эти факторы взаимодействуют между собой. Наличие двух или больше пунктов из названных должно стать причиной более тщательно следить за своим здоровьем
Оценка результатов анализа уровня холестерина в крови
В оценке результатов липидограммы необходима консультация врача. Это связано с тем, что холестерин – это лишь один из факторов риска атеросклеротических болезней сердца. Врач должен оценить все факторы риска и понять к какой группе риска по атеросклеротическим болезням сердца относитесь Вы. В зависимости от этого результата Вы сможете получить рекомендации по дальнейшим действиям
Приведем несколько примеров (моделей) людей с разным уровнем рисков сердечно-сосудистых заболеваний и событий (от минимального риска к максимальному, возраст и пол в расчет не берем):
Минимальные риски:
- Общий холестерин менее 4,7 ммоль/л
- Нет артериальной гипертензии. Артериальное давление 120/80 мм.рт.ст. и ниже
- Не курит
- Нет диабета
Не оптимальные факторы риска:
- Общий холестерин от 4,8 до 5,1 ммоль/л
- Систолическое артериальное давление от 120 до 139 мм.рт.ст. и/или диастолическое артериальное давление от 80 до 89 мм рт.
- Не курит
- Нет диабета
Повышенные факторы риска
- Общий холестерин от 5,2 до 6,1 ммоль/л
- Систолическое артериальное давление от 140 до 159 мм рт.ст. и/или диастолическое артериальное давление от 90 до 99 мм рт.
- Не курит
- Нет диабета
Высокий риск
- Общий холестерин более 6,2 ммоль/л
- Систолическое давление ≥160 мм рт.ст. и/или диастолическое давление ≥100 мм рт.ст.
- Курит
- болеет сахарным диабетом
У врачей есть несколько моделей, по которым оценивается риск сердечно-сосудистых заболеваний. Как и было сказано выше, по результатам оценки риска предлагается последующий план действий, например, если риск низкий, как его сохранить или сделать еще ниже. Если риск высокий, как его снизить.
Обычно низкий риск подразумевает коррекцию (модификацию) образа жизни, чтобы не перейти в более высокую группу риска.
Средний риск может предполагать как модификацию образа жизни, так и начало медикаментозного лечения.
Высокий риск предполагает немедленную модификацию образа жизни и начало медикаментозной терапии.
О том как правильно изменить образ жизни, и какие варианты медикаментозного лечения существуют, мы поговорим в будущих статьях.
А вы знали об этом?
Факты о холестерине:
- Не существует суточных норм для потребления холестерина из пищи. Печень в состоянии выработать ровно столько, сколько необходимо для организма. С этой точки зрения, вегетарианцы, в чьем меню отсутствует животная пища, делают очень правильно.
- Высокий холестерол может передаваться по наследству.
- Высокая концентрация липопротеинов может быть даже у детей. Атеросклеротические бляшки начинают накапливаться еще в детском возрасте, особенно на фоне врожденных проблем с сердечно-сосудистой системой.
- Как ни парадоксально, продукты, не содержащие холестерин, могут повысить концентрацию этого вещества в крови. Более того, холестерол, полученный из продуктов питания, не так страшен организму, как насыщенные липиды и транс-жиры. Если транс-липиды составляют только 2 % от общего количества употребленных калорий, то будьте уверены, это увеличит концентрацию липопротеинов на 20 %.
- Даже незначительные потери лишнего веса улучшат анализ крови.
- Как правило, мужчины более склонны к высокому холестерину. Но у женщин после менопаузы уровень ЛПНП также резко повышается.
- Бугорки на коже (ксантомы) могут служить признаком повышения концентрации липидов в крови. Как правило, подобные образования появляются у людей пожилого возраста на локтях, коленях или руках.
- Есть мнение, что слишком низкий уровень общего холестерина не менее вреден, чем повышение нормы. Недостаток липидов может увеличить риск возникновения онкоболезней, депрессии, а также вызвать преждевременные роды и недостаточный вес у новорожденных.
- Холестерин способствует выработке половых гормонов, которые отвечают за либидо, а также помогает нормальному пищеварению.
- Холестерол – один из строительных блоков организма, а точнее – важный компонент клеточных мембран.
- Высокий холестерин – это может быть нормально. Но такое утверждение является правильным только для женщин во время беременности, когда их организм нуждается в дополнительных порциях этого вещества. Результаты некоторых исследований говорят, что «правильный» холестерин способствует правильному формированию мозга у плода, а богатое холестерином грудное молоко положительно влияет на здоровье ребенка, особенно на его сердечно-сосудистую систему.
- Высокий уровень холестерола можно распознать… по глазам. Белая кайма вокруг роговицы и жировые комочки под кожей век – признак повышенного холестерина.
Когда заходит речь о холестерине, многие люди сразу же вспоминают о жирной нездоровой пище и болезнях сердца. Но на самом деле холестерин в правильной концентрации является нашим помощником, без которого остановились бы многие жизненные процессы.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Тедеева Мадина Елкановна
Специальность: терапевт, врач-рентгенолог, диетолог.
Общий стаж: 20 лет.
Место работы: ООО “СЛ Медикал Груп” г. Майкоп.
Образование: 1990-1996, Северо-Осетинская государственная медицинская академия.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками:
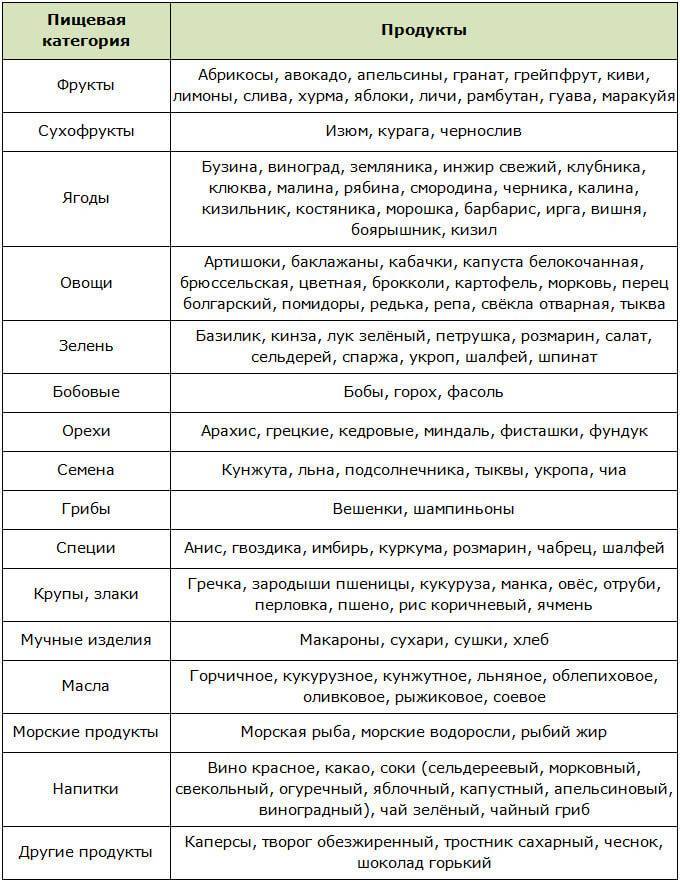
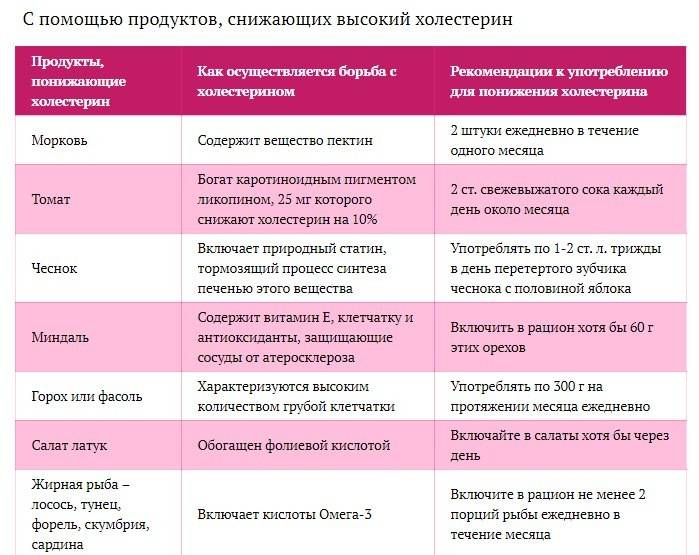
Продукты для снижения холестерина
Авокадо. В этом фрукте много фитостеринов. 100 грамм авокадо содержит 76 мг. бета-ситостерина. Если в сутки вы будете кушать половинку фрукта, то полезный холестерин в крови вырастет, а плохой снизится. Курс употребления (ежедневного) должен составлять 21 день.
В ниже перечисленных продуктах есть большое количество фитостеринов, которые держат под контролем уровень липидов в организме.
- Семена кунжута
- Отруби коричневого риса
- Зародыши пшеницы
- Фисташки
- Семечки подсолнуха
- Кедровые орехи
- Семена тыквы
- Миндаль
- Семя льна
- Оливковое масло
Оливковое масло. В 1 ст.л
масла примерно 22 мг фитостеринов, что важно для правильного липидообмена. Заменяйте оливковым маслом насыщенные жиры, что также важно для профилактики атеросклероза
Благотворно сказывается на состоянии артерий нерафинированное оливковое масло, потому отдавайте предпочтение ему.
Дикий лосось и сардины. В них содержится очень большое количество Омега 3, то есть нужных организму жирных кислот. Красный лосось содержит антиоксидант выраженного действия, который называется астаксантином. Но этот вид лосося сложно размножать в искусственных условиях. Если вы будете жарить рыбу, то вся полезность уйдет. Потому запекайте ее или варите. Микроволновку также не стоит включать для обработки рыбы.
Фрукты и ягоды. Ищете способы, как снизить холестерин? Тогда в вашем рационе каждый день должно присутствовать хотя бы минимальное количество таких ягод и фруктов:
- красный виноград
- гранат
- черноплодная рябина
- брусника
- клюква
- клубника
- малина
- черника
В выше перечисленных натуральных продуктах есть полифенолы, которые позитивно сказываются на уровне полезного холестерина в организме. Два месяца регулярного употребления на 5% повышают уровень полезного холестерина в крови.
Чтобы за 30 дней увеличить полезный холестерин на 10%, каждый лень пейте его в количестве 50-150 мл. В нем есть полезные для организма антиоксиданты, что является прекрасной профилактикой рака и процессов старения. Полифенолы, которые повышают хороший холестерин, содержатся во фруктах и ягодах таких цветов:
- красный
- синий
- фиолетовый
Овсяные хлопья и цельные злаки. Откажитесь от употребления десертов и бутербродов на завтрак. Лучше употреблять овсяные хлопья и продукты с цельными злаками:
- ячмень
- пшеница
- рожь
- просо
- гречка
Семена льна. В них, как и в морской рыбе, содержатся кислоты омега-3, которые возвращают в норму холестерин в крови.
Поликазанол. Это вещество, которое есть в сахарном тростнике. Вы можете найти его как БАД (биологически активную добавку). Поликазанол снижает вредный холестерин, а также помогает избавиться от жировых отложений.
Бобы и соевые продукты. В них содержится растворимая клетчатка и белок. Из рациона для здоровья сердца лучше исключить красное мясо, а ввести чуть большее количество соевых и бобовых. Из ферментированной сои производят такие продукты:
- тофу
- мисо
- темпе
Чеснок является действенным натуральным статином. Он замедляет выработку липопротеидов низкой плотности. Но употреблять небольшое количество чеснока регулярно нужно 3 месяца и больше, если вы действительно хотите бороться с высоким уровнем холестерина. Но помните, что чеснок лучше убрать из рациона при всяких болезнях желудка и кишечника, включая язву и гастрит.
Красный ферментированный рис. Этот природный статин есть в продаже не во всех странах мира.
Белокочанная капуста. В нашей стране этот продукт не редкость, да и цена доступная. Потому в вопросе «как снизить холестерин без лекарств», нужно рассмотреть и это решение. Можно кушать свежую капусту, а можно тушить ее, квасить или обрабатывать иным доступным образом. В день нужно кушать 100 грамм для нормализации обмена липидов.
Коммифора мукул и желтокорень канадский (куркумин). В арабском мирте (коммифора мукул) есть много полезной смолы, которая нормализует холестерин в организме. Вы можете встретить коммифору в таблетированной форме и в капсулах.
Зелень. Снизить холестерин низкой плотности можно, употребляя зелень, которая содержит каротиноиды, пищевые волокна и лютеин. Это:
- лук
- укроп
- петрушка
- салат
- шпинат
- артишок и т. д.
Откуда берется холестерин, и когда диета не помогает?
По данным фундаментальной науки, большую часть холестерина — 70-90% — ежедневно синтезирует печень, и только малую часть — 10-30% — человек добирает из продуктов питания. Отсюда появился миф, что даже если совсем ничего не есть, сильно холестерин не снизишь.
На самом деле, процентное соотношение внутреннего холестерина к «пищевому» рассчитано учеными исходя из биологической потребности организма, а не из того, что мы реально кушаем. Количество холестерина в обычном меню превышает потребность, поэтому пропорция нарушается. Чем больше холестерина вы съели, тем больше его всосется в кровь.
Организм пытается удержать свою норму, снижая активность биосинтеза в печени. Однако механизм этот значительно слабее, чем природная тяга человека к жирному и вкусному. Со временем неправильное питание приводит к накоплению лишнего холестерина. В этом случае диета — разумный и эффективный способ улучшить показатели крови.
Однако у некоторых — причина высокого холестерина не питание, а нарушенный обмен веществ либо генетически предопределенные особенности работы печени, которая вырабатывает холестерина больше, чем положено.
Как снизить уровень холестерина
Изменения в питании и образе жизни, а также прием препаратов помогают снизить уровень холестерина в крови.
Применение лекарственных средств
Для людей, которые имеют высокий уровень холестерина, врачи зачастую рекомендуют препараты. Стандартное лечение обычно начинается со статинов. Препараты помогают снизить количество холестерина, которое вырабатывает организм. Кроме этого лекарственные средства уменьшают воспаление вокруг холестериновых бляшек.
Препараты снижают уровень липопротеинов низкой плотности (ЛПНП), повышают уровень липопротеинов высокой плотности (ЛПВП) и уровень триглицеридов.
Статины являются единственным типом лекарственных средств для снижения уровня холестерина, который исследования напрямую связывают со снижением риска серьезных событий, таких как сердечный приступ или инсульт. Но статины имеют некоторые побочные эффекты.
Также могут потребоваться другие лекарственные средства, в зависимости от основных факторов риска. Эти препараты могут включать:
- Селективные ингибиторы абсорбции холестерина — помогают предотвратить поглощение организмом холестерина.
- Ингибиторы PCSK9 — снижают уровень холестерина ЛПНП, связываясь с белками в печени.
- Фибраты — нацелены на снижение уровня триглицеридов в крови.
- Добавки, такие как ниацин и омега-3 жирные кислоты, также могут играть определенную роль.
Изменения в питании и образе жизни
Изменения в питании и образе жизни являются ключом к долгосрочным изменениям уровня холестерина. Хотя изменение образа жизни не дает результатов так быстро, как препараты, однако уровень холестерина падает за несколько недель или месяцев, если придерживаться здоровой диеты и образа жизни.
Увеличьте потребление растительной пищи
Растительная пища богата витаминами и питательными веществами, и в ней не хватает холестерина. В большинстве растительных продуктов также отсутствуют насыщенные жиры, которые могут повышать уровень холестерина в организме.
В обзоре, опубликованном в журнале Nutrition Reviews, отмечалось, что люди, которые соблюдали вегетарианскую диету, имели более низкий уровень холестерина. Авторы также отметили, что некоторые целевые диеты с использованием растительной пищи могут вызывать более сильные эффекты.
Например, диета, богатая растворимой клетчаткой, растительными стероидами и растительными источниками белка, такими как соя и орехи, снижает уровень холестерина ЛПНП в среднем на 28,6% всего за 4 недели.
Эти эффекты сохраняются в долгосрочной перспективе.
Увеличьте потребление клетчатки с помощью добавок
В то время как добавление растительной пищи в рацион увеличивает потребление клетчатки естественным путем, также может быть полезно принимать пищевую добавку, чтобы поддержать организм. Клетчатка поддерживает здоровье пищеварительной системы и может предотвратить поглощение организмом холестерина. Диета с высоким содержанием клетчатки может снизить уровень холестерина на 10%.
Избегайте транс-жиров
Отказ от транс-жиров из таких продуктов, как жареная пища и выпечка, имеет важное значение для контроля уровня холестерина. Трансжиры подвергаются химической обработке и повышают уровень холестерина в организме
Ограничьте потребление насыщенных жиров
Насыщенные жиры не вносят прямого вклада в холестерин, однако активизируют печень, чтобы вырабатывать больше холестерина — это может повысить уровень холестерина. Врачи рекомендуют ограничить потребление насыщенных жиров до 5-6% от ежедневного потребления калорий. Это будет 100-120 калорий насыщенных жиров для человека, который потребляет 2000 калорий в день.
Бросьте курить
Курильщики обычно имеют более низкий уровень ЛПВП при повышенном уровне других факторов риска, таких как триглицериды крови. Отказ от табака может помочь поднять уровень холестерина ЛПВП и сбалансировать общий холестерин.
Упражнения
Регулярные физические упражнения являются важной частью снижения уровня холестерина, поскольку помогают поднять уровень ЛПВП при одновременном снижении уровня ЛПНП. Физические упражнения также помогают управлять другими факторами риска сердечных заболеваний, такими как потеря веса и укрепление сердца
Физические упражнения также помогают управлять другими факторами риска сердечных заболеваний, такими как потеря веса и укрепление сердца.
Важно отметить, что это долгосрочные изменения, а не быстрые решения проблемы высокого уровня холестерина. Однако люди, которые придерживаются данных изменений, могут отмечать заметные результаты в течение более длительных периодов
Как связаны уровни глюкозы и холестерина в крови
Почему повышается уровень холестерина в крови
Холестерин — это жироподобное вещество, которое выполняет в организме человека ряд важных функций, в том числе участвует в синтезе витамина D и некоторых гормонов, а также является компонентом клеточных мембран.
Примерно ⅓ холестерина поступает в организм с пищей, а еще ⅔ вырабатываются печенью. В печени же происходит и утилизация этого вещества.
Если баланс поступления холестерина и выведения из организма нарушается, его уровень в крови растет. Особенно опасно, если повышается концентрация так называемого «плохого» холестерина, который имеет свойство откладываться на стенках сосудов в виде бляшек. Такое состояние относится к нарушениям жирового обмена и называется гиперхолестеринемией. Оно является важным фактором риска развития атеросклероза, а впоследствии и сердечно-сосудистых заболеваний.
Почему повышается уровень глюкозы в крови
Глюкоза — это углевод, который служит одним из основных источников энергии для клеток. Если механизм ее усвоения нарушается, клетки не могут усваивать глюкозу и недополучают питание. Одна из причин этого нарушения — развитие резистентности (устойчивости) клеток к инсулину, гормону, который регулирует обмен углеводов в организме. При этом, неусвоенная организмом глюкоза накапливается, ее уровень в крови повышается, развивается гипергликемия.
Такое состояние очень опасно, так как часто протекает бессимптомно. При этом, высокий уровень глюкозы вызывает повреждения стенок сосудов и капилляров, провоцируя постепенное нарушение функций глаз, почек, развитие сердечно-сосудистых заболеваний и диабета 2 типа.
Метаболический синдром и его последствия
Метаболический синдром — это сочетание метаболических нарушений, которые проявляются повышением уровня глюкозы и холестерина в крови, часто сопровождаются избыточным весом (жир при этом скапливается, главным образом, вокруг живота и талии — по типу «яблоко»), повышением артериального давления и другими симптомами. Специалисты считают его одной из основных проблем здоровья современного человека. Так, в России он наблюдается примерно у 20-35% населения, при этом в 2,5 раза чаще встречается у женщин.
Главная опасность метаболического синдрома в том, что он является важнейшим фактором риска развития сахарного диабета 2 типа и сердечно-сосудистых заболеваний, в том числе артериальной гипертензии, ишемической болезни сердца, атеросклероза и других.
Факторов риска развития метаболического синдрома достаточно много. Среди них возраст, генетическая предрасположенность, пол. Однако ключевыми факторами, негативное влияние которых может уменьшить сам пациент, являются недостаточная физическая активность и сидячий образ жизни, переедание, избыток жиров и простых углеводов в рационе.